内分泌系统,解剖学术语,简称内分泌系统。指全身内分泌腺而言,是神经系统以外的另一重要机能调节系统。可分为两大类:一是在形态结构上独立存在的肉眼可见器官,即内分泌器官,如垂体、松果体、甲状腺、甲状旁腺、胸腺及肾上腺等;二为分散存在于其它器官组织中的内分泌细胞团,即内分泌组织,如胰腺内的胰岛,睾丸内的间质细胞,卵巢内的卵泡细胞及黄体细胞。部分内分泌器及组织参与人类性活动,对人类性活动影响较大,如性腺——卵巢和睾丸所分泌的性激素,是人类性活动的物质基础。
介绍内分泌腺的结构特点是:腺细胞排列成索状、团状或围成泡状,不具排送分泌物的导管,毛细血管丰富。
内分泌细胞分泌的激素,按其化学性质分为含氮激素(包括氨基酸衍生物、胺类、肽类和蛋白质类激素)和类固醇激素两大类。分泌含氨激素细胞的超微结构特点是,胞质内含有与合成激素有关的粗面内质网和高尔基复合体,以及有膜包被的分泌颗粒等。分泌类固醇激素细胞的超微结构特点是,胞质内含有与合成类固醇激素有关的丰富的滑面内质网,但不形成分泌颗粒;线粒体较多,其嵴多呈管状;胞质内还有较多的脂滴,其中的胆固醇等为合成激素的原料。
每种激素作用于一定器官或器官内的某类细胞,称为激素的靶器官(target organ)或靶细胞(target cell)。靶细胞具有与相应激素相结合的受体,受体与相应激素结合后产生效应。含氮激素受体位于靶细胞的质膜上,而类固醇激素受体一般位于靶细胞的胞质内。
许多器官虽非内分泌腺体。但含有内分泌功能的组织或细胞,例如脑(内腓肽、胃泌素,释放因子等),肝(血管紧素原,25羟化成骨固醇等),肾脏(肾素,前列腺素,1,25羟成骨固醇等)等。同一种激素可以在不同组织或器官合成,如生长抑素(下丘脑、胰岛、胃肠等),多肽性生长因子(神经系统、内皮细胞、血小板等)。神经系统与内分泌系统生理学方面关系密切,例如下丘脑中部即为神经内分泌组织,可以合成抗利尿激素,催产素等,沿轴突贮存于垂体后叶。鸦片多肽既作用于神经系统(属神经递质性质),又作用于垂体(属激素性质)。二者在维持机体内环境稳定方面又互相影响和协调,例如保持血糖稳定的机制中,即有内分泌方面的激素如胰岛素、胰高血糖素、生长激素、生长抑素、肾上腺皮质激素等的作用,也有神经系统如交感神经和副交感神经的参与。所以只有在神经系统和内分泌系统均正常时,才能使机体内环境维持最佳状态。
人体主要的内分泌腺有:甲状腺、甲状旁腺、肾上腺、垂体、松果体、胰岛、胸腺和性腺等。
内分泌激素激素的调节为了保持机体内主要激素间的平衡,在中枢神经系统的作用下,有一套复杂系统。激素一般以相对恒定速度(如甲状腺素)或一定节律(如皮质醇,性激素)释放,生理或病理因素可影响激素的基础性分泌,也由传感器监测和调节激素水平。反馈调节系统是内分泌系统中的重要自我调节机制,图6-1-1显示中枢神经系统的信息经过下丘脑,垂体到达外周腺体,由靶细胞发挥生理效应,其中任何一段均受正或负反馈调节的控制。
激素的传输肽类激素在循环中主要呈游离形式,固醇激素和甲状腺激素(除醛固醇酮外)均与高亲和力的特异血浆蛋白结合,仅少量(约1-10%)呈有生物活笥的游离状态。这种对结合与游离比例控制可以辅助性地调节腺体功能,既可以调节生物活性,又可以调节半衰期。
激素与受体激素需与特异的受体结合以启动其生理活性。不同激素可有不同的过程;多肽激素和儿茶酚胺与细胞表面受体结合,通过对基因的影响发挥其生物效应;胰岛素与细胞表面受体结合后共同进入细胞内形成胰体素-受体复合物,再与第二受体结合产生生物效应,激素与受体的结合为特异性的,并且是可逆性的,符合质量与作用定律。
甲状腺甲 状腺位于气管上端的两侧,呈蝴蝶形。分左右两叶,中间以峡部相连,峡部横跨第二、三气管软骨的前方,正常人在吞咽时甲状腺随喉上下移动。甲状腺的前面仅有少数肌肉和筋膜覆盖,故稍肿大时可在体表摸到。
状腺位于气管上端的两侧,呈蝴蝶形。分左右两叶,中间以峡部相连,峡部横跨第二、三气管软骨的前方,正常人在吞咽时甲状腺随喉上下移动。甲状腺的前面仅有少数肌肉和筋膜覆盖,故稍肿大时可在体表摸到。
甲状腺由许多大小不等的滤泡组成。滤泡壁为单层立方上皮细胞,它们是腺体的分泌细胞。泡腔有胶状物,为腺体细胞分泌的贮存物。滤泡之间有丰富的毛细血管和少量结缔组织。
甲状腺的生理功能主要体现在以下几个方面。
对代谢的影响
①产热效应
甲状腺激素可提高大多数组织的耗氧率,增加产热效应。甲状腺功能亢进患者的基础代谢率可增高35%左右;而甲状腺功能低下患者的基础代谢率可降低15%左右。
②对三大营养物质代谢的作用
在正常情况下甲状腺激素主要是促进蛋白质合成,特别是使骨、骨骼肌、肝等蛋白质合成明显增加。然而甲状腺激素分泌过多,反而使蛋白质,特别是骨骼肌的蛋白质大量分解,因而消瘦无力。在糖代谢方面,甲状腺激素有促进糖的吸收,肝糖原分解的作用。同时它还能促进外周组织对糖的利用。总之,它加速了糖和脂肪代谢,特别是促进许多组织的糖、脂肪及蛋白质的分解氧化过程,从而增加机体的耗氧量和产热量。
促进生长发育
主要是促进代谢过程,而使人体正常生长和发育,特别对骨骼和神经系统的发育有明显的促进作用。所以,如儿童在生长时期甲状腺功能减退则发育不全,智力迟钝,身体矮小,临床上称为呆小症。
提高神经系统的兴奋性
甲状腺素有提高神经系统兴奋性的作用,特别是对交感神经系统的兴奋作用最为明显,甲状腺激素可直接作用于心肌,使心肌收缩力增强,心率加快。所以甲状腺机能亢进的病人常表现为容易激动、失眠、心动过速和多汗。
甲状旁腺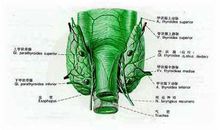 甲状旁腺有四颗,位于甲状腺两侧的后缘内,左右各两个,总重量约100毫克。甲状旁腺分泌的甲状旁腺素起调节机体钙磷代谢的作用,它一方面抑制肾小管对磷的重吸收,促进肾小管对钙的重吸收,另一方面促进骨细胞放出磷和钙进入血液,这样提高血液中钙的含量,所以甲状旁腺的正常分泌使血液中的钙不致过低,血磷不致过高,因而使血液中钙与磷保持适宜的比例。
甲状旁腺有四颗,位于甲状腺两侧的后缘内,左右各两个,总重量约100毫克。甲状旁腺分泌的甲状旁腺素起调节机体钙磷代谢的作用,它一方面抑制肾小管对磷的重吸收,促进肾小管对钙的重吸收,另一方面促进骨细胞放出磷和钙进入血液,这样提高血液中钙的含量,所以甲状旁腺的正常分泌使血液中的钙不致过低,血磷不致过高,因而使血液中钙与磷保持适宜的比例。
脑垂体脑 垂体是一个椭圆形的小体,重不足1克。位于颅底垂体窝内,借垂体柄与丘脑下部相连,分腺体部和神经部。它分泌多种激素。
垂体是一个椭圆形的小体,重不足1克。位于颅底垂体窝内,借垂体柄与丘脑下部相连,分腺体部和神经部。它分泌多种激素。
生长激素
生长激素与骨的生长有关,幼年时期如缺乏,则使长骨的生长中断,形成侏儒症;如过剩,则使全身长骨发育过盛,形成巨人症。
催乳素
催乳素可以催进乳腺增殖和乳汁生成及分泌。
促性腺激素
促性腺激素包括卵泡刺激素和黄体生成素,可促进雄、雌激素的分泌,卵泡和精子的成熟。
促肾上腺皮质激素
促肾上腺皮质激素主要作用于肾上腺皮质的束、网状带,促使肾上腺皮质激素的分泌。该激素缺乏,将出现与阿锹森氏病相同的症状,但无皮肤色素沉着现象。
促甲状腺激素
促甲状腺激素作用于甲状腺,使甲状腺增大,甲状腺素的生成与分泌增多。该激素缺乏,将引起甲状腺功能低下症状。
抗利尿激素
抗利尿激素是下丘脑某些神经细胞产生,并运输贮藏在垂体的一种激素。它作用于肾脏,促进水的重吸收,调节水的代谢。缺乏这种激素时,发生多尿,称为尿崩症。在大剂量时,它能使血管收缩,血压升高,所以又称血管加压素。
催产素
催产素与抗利尿激素相似,也由下丘脑某些神经细胞产生。它能刺激子宫收缩,并促进乳汁排出。
其它
除上述激素外,垂体还分泌有促甲状旁腺激素,促黑激素等等。
胰岛胰 岛是散在胰腺腺泡之间的细胞团。仅占胰腺总体积的1%~2%。胰岛细胞主要分为五种,其中A细胞占胰岛细胞总数约25%,分泌胰高血糖素;B细胞约占胰岛细胞总数的60%,分泌胰岛素。D细胞数量较少分泌生长抑素。另外还有PP细胞及D_1细胞,它们的数量均很少,PP细胞分泌胰多肽。
岛是散在胰腺腺泡之间的细胞团。仅占胰腺总体积的1%~2%。胰岛细胞主要分为五种,其中A细胞占胰岛细胞总数约25%,分泌胰高血糖素;B细胞约占胰岛细胞总数的60%,分泌胰岛素。D细胞数量较少分泌生长抑素。另外还有PP细胞及D_1细胞,它们的数量均很少,PP细胞分泌胰多肽。
胰岛素的主要作用是调节糖、脂肪及蛋白质的代谢。它能促进全身各组织,尤其能加速肝细胞和肌细胞摄取葡萄糖,并且促进它们对葡萄糖的贮存和利用。肝细胞和肌细胞大量吸收葡萄糖后,一方面将其转化为糖原贮存起来,或在肝细胞内将葡萄糖转变成脂肪酸,转运到脂肪组织贮存;另一方面促进葡萄糖氧化生成高能磷酸化合物作为能量来源。
胰岛素的另一个作用是促进肝细胞合成脂肪酸,进入脂肪细胞的葡萄糖不仅用于合成脂肪酸,而且主要使其转化成α-磷酸甘油,并与脂肪酸形成甘油三酯贮存于脂肪细胞内。此外,胰岛素还能抑制脂肪分解。胰岛素缺乏时糖不能被贮存利用,不仅引起糖尿病,而且还可引起脂肪代谢紊乱,出现血脂升高,动脉硬化,引起心血管系统发生严重病变。
胰岛素对于蛋白质代谢也起着重要作用。它能促进氨基酸进入细胞,然后直接作用于核糖体,促进蛋白质的合成。它还能抑制蛋白质分解。对机体生长过程十分重要。
血糖浓度是调节胰岛素分泌的最基本的因素。血糖浓度升高时可以直接刺激B细胞,使胰岛素的分泌增加,使血糖浓度恢复到正常水平;血糖浓度低于正常水平时,胰岛素的分泌减少,可促进胰高血糖素分泌增加,使血糖水平上升。另外,氨基酸、脂肪酸也有促进胰岛素分泌的作用。
许多胃肠道激素以及胰高血糖素都有刺激胰岛素的分泌作用。
胰高血糖素作用与胰岛素相反,它促进肝脏糖原分解和葡萄糖异生,使血糖明显升高。它还能促进脂肪分解,使酮体增多。
血糖浓度调节胰高血糖素分泌的重要因素。当血糖浓度降低时,胰高血糖素的分泌增加;升高时,则分泌减少。氨基酸则升高时也促进胰高血糖素的分泌。
胰岛素可以由于使血糖浓度降低而促进胰高血糖素的分泌,但胰岛素可以直接作用于邻近的A细胞,抑制胰高血糖素的分泌。
支配胰岛的迷走神经和交感神经对胰高血糖素分泌的作用和对胰岛素分泌的作用完全相反。即迷走神经兴奋抑制胰高血糖素的分泌;而交感经兴奋则促进其分泌。
肾上腺肾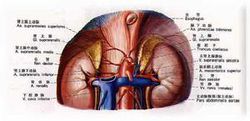 上腺位于肾脏上方,左右各一。肾上腺分为两部分:外周部分为皮质,占大部分;中心部为髓质,占小部分。皮质是腺垂体的一个靶腺,而髓质则受交感神经节前纤维直接支配。
上腺位于肾脏上方,左右各一。肾上腺分为两部分:外周部分为皮质,占大部分;中心部为髓质,占小部分。皮质是腺垂体的一个靶腺,而髓质则受交感神经节前纤维直接支配。
肾上腺皮质的组织结构可以分为球状带、束状带和网状带三层。球状带腺细胞主要分泌盐皮质激素。束状带与网状带分泌糖皮质激素,网状带还分泌少量性激素。
肾上腺糖皮质激素对糖代谢一方面促进蛋白质分解,使氨基酸在肝中转变为糖原;另一方面又有对抗胰岛素的作用,抑制外周组织对葡萄糖的利用,使血糖升高。糖皮质激素对四肢脂肪组织分解增加,使腹、面、两肩及背部脂肪合成增加。因此,肾上腺皮质功能亢进或服用过量的糖皮质激素可出现满月脸、水牛背等“向心性肥胖”等体形特征。过量的糖皮质激素促使蛋白质分解,使蛋白质的分解更新不能平衡,分解多于合成,造成肌肉无力。
糖皮质激素对水盐代谢也有一定作用,它主要对排除水有影响,缺乏时会出现排水困难。同时它还能增强骨髓对红细胞和血小板的造血功能,使红细胞及血小板数量增加,使中性粒细胞增加,促进网状内皮系统吞噬嗜酸性粒细胞,抑制淋巴组织增生,使血中嗜酸性性粒细胞、淋巴细胞减少。在对血管反应方面既可以使肾上腺素和去甲肾上腺素降解减慢;又可以提高血管平滑肌对去甲肾上腺素的敏感性,另外还有降低毛细血管的通透性的作用。当机体遇到创伤、感染、中毒等有害刺激时,糖皮质激素还具备增强机体的应激能力的作用。由于肾上腺糖皮质激素以上的种种作用和功能,已广泛用于抗炎、抗中毒、抗休克和抗过敏等治疗。
肾上腺盐皮质激素主要作用为调节水、盐代谢。在这类激素中以醛固酮作用最强,脱氧皮质酮次之。这些激素一方面作用于肾脏,促进肾小管对钠和水的重吸收并促进钾的排泄,另一方面影响组织细胞的通透性,促使细胞内的钠和水向细胞外转移,并促进细胞外液中的钾向细胞内移动。因此,在皮质机能不足的时候,血钠、血浆量和细胞外液都减少。而血钾、细胞内钾和细胞内液量都增加。由于血浆减少,因而血压下降,严重时可引起循环衰竭。
肾上腺皮质分泌的性激素以雄激素为主,可促进性成熟。少量的雄性激素对妇女的性行为甚为重要。雄性激素分泌过量时可使女性男性化。
肾上腺髓质位于肾上腺中心。分泌两种激素:肾上腺素和去甲肾上腺素,它们的生物学作用与交感神经系统紧密联系,作用很广泛。当机体遭遇紧急情况时,如恐惧、惊吓、焦虑、创伤或失血等情况,交感神经活动加强,髓质分泌肾上腺素和去甲肾上腺素急剧增加。使心跳加强加快,心输出量增加,血压升高,血流加快;支气管舒张,以减少改善氧的供应;肝糖原分解,血糖升高,增加营养的供给。
胸腺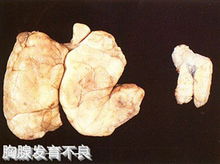 胸腺是一个淋巴器官兼有内分泌功能。在新生儿和幼儿时期胸腺发达,体积较大,性成熟以后,逐渐菱缩、退化。胸腺分为左、右两叶,不对称,成人胸腺约25~40克,色灰红,质柔软,主要位于上纵隔的前部。胸腺在胚胎期是造血器官,在成年期可造淋巴细胞、浆细胞和髓细胞。胸腺的网状上皮细胞可分泌胸腺素,它可促进具有免疫功能的T细胞的产生和成熟,并能抑制运动神经末梢的乙酰胆碱的合成与释放。因此,当胸腺瘤时,因胸腺素增多,可导致神经肌肉传导障碍而出现重症肌无力。
胸腺是一个淋巴器官兼有内分泌功能。在新生儿和幼儿时期胸腺发达,体积较大,性成熟以后,逐渐菱缩、退化。胸腺分为左、右两叶,不对称,成人胸腺约25~40克,色灰红,质柔软,主要位于上纵隔的前部。胸腺在胚胎期是造血器官,在成年期可造淋巴细胞、浆细胞和髓细胞。胸腺的网状上皮细胞可分泌胸腺素,它可促进具有免疫功能的T细胞的产生和成熟,并能抑制运动神经末梢的乙酰胆碱的合成与释放。因此,当胸腺瘤时,因胸腺素增多,可导致神经肌肉传导障碍而出现重症肌无力。
性腺性腺主要指男性的睾丸、女性的卵巢。
睾丸可分泌雄性激素睾丸酮(睾酮),其主要功能是促进性腺及其附属结构的发育以及副性征的出现,还有促进蛋白质合成的作用。
卵巢卵巢可分泌卵泡素、孕酮、松弛素和女性激素。
其功能分别是:
(1) 刺激子宫内膜增生,促使子宫增厚、乳腺变大和出现女副性征等。
(2) 促进子宫上皮和子宫腺的增生,保持体内水、钠、钙的含量,并能降血糖,升高体温。
(3) 促进宫颈和耻骨联合韧带松弛,有利于分娩。
(4) 促使女性出现女性化的副性征等。
弥散神经除上述内分泌腺外,机体许多其他器官还存在大量散在的内分泌细胞,这些细胞分泌的多种激素样物质在调节机体生理活动中起十分重要的作用。Pearse(1966)根据这些内分泌细胞都能合成和分泌胺(amine),而且细胞是通过摄取胺前体(氨基酸)经脱羧后产生胺的,故将这些细胞统称为摄取胺前体脱羧细胞(amine precursor uptake and decarboxylation cell, APUD细胞)。
随着APUD细胞研究的不断深入,发现许多APUD细胞不仅产生胺,而且还产生肽,有的细胞则只产生肽;并且随着APUD细胞类型和分布的不断扩展,发现神经系统内的许多神经元也合成和分泌与APUD细胞相同的胺和(或)肽类物质。因此学者们提出,将这些具有分泌功能的神经元(称分泌性神经元,secretory neuron)和APUD细胞统称为弥散神经内分泌系统(diffuse neuroendocrine system,DNES)。故而DNES是在APUD基础上的进一步发展和扩充,它把神经系统和内分泌系统两大调节系统统一起来构成一个整体,共同完成调节的和控制机体生理活动的动态平衡。
DNES的组成,已知有50多种细胞,分中枢和周围两大部分。中枢部分包括下丘脑-垂体轴的细胞和松果体细胞,如前述的下丘脑结节区和前区的弓状核、视上核、室旁核等分泌性神经元,以及腺垂体远侧部和中间部的内分泌细胞等。周围部包括分布在胃、肠、胰、呼吸道、排尿管道和生殖管道内的内分泌细胞,以及甲状腺的滤泡旁细胞、甲状旁腺细胞、肾上腺髓质等的嗜铬细胞、交感神经节的小强荧光细胞、颈动脉体细胞、血管内皮细胞、胎盘内分泌细胞和部分心肌细胞与平滑肌细胞等。迷些细胞产生的胺类物质如儿茶酚胺、多巴胺、5-羟色胺、去甲肾上腺素、褪黑激素、组胺等;肽类物质种类更多,如:下丘脑的释放抑制激素、释放抑制激素、加压素和催产素,腺垂体的前述各种激素,以及诸多内分泌的细胞分泌的胃泌素、P物质、生长抑素、蛙皮素、促胰液素、胆囊收缩素、神经降压素、高血糖素、胰岛素、脑啡肽、血管活性肠肽、甲状旁腺激素、降钙素、肾素、血管紧张素、心钠素、内皮素等。(华西医科大学 欧可群 吴良芳) 内分泌系统是由内分泌腺和分解存在于某些组织器官中的内分泌细胞组成的一个体内信息传递系统,它与神经系统密切联系,相互配合,共同调节机体的各种功能活动,维持内环境相对稳定。 人体内主要的内分泌腺有垂体、甲状腺、甲状旁腺、肾上腺、胰岛、性腺、松果体和胸腺;散在于组织器官中的内分泌细胞比较广泛,如消化道粘膜、心、肾、肺、皮肤、胎盘等部位均存在于各种各样的内分泌细胞;此外,在中枢神经系统内,特别是下丘存在兼有内分泌功能的神经细胞。由内分泌腺或散在内分泌细胞所分泌的高效能的生物活性物质,经组织液或血液传递而发挥其调节作用,此种化学物质称为激素(hormone)。 随着内分泌研究的发展,关于激素传递方式的认识逐步深入。大多数激素经血液运输至远距离的靶细胞而发挥作用,这种方式称为远距分泌(telecring);某些激素可不经血液运输,仅由组织液扩散而作用于邻近细胞,这种方式称为旁分泌(paracrine);如果内分泌细胞所分泌的激素在局部扩散而又返回作用于该内分泌细胞而发挥反馈作用,这种方式称为自分泌(autocrine)。另外,下丘脑有许多具有内分泌功能的神经细胞,这类细胞既能产生和传导神经冲动,又能合成和释放激素,故称神经内分泌细胞,它们产生的激素称为神经激素(neurohormone)。神经激素可沿神经细胞轴突借轴浆流动运送至末梢而释放,这种方式称为神经分泌(neurocrine)
内分泌腺的功能:内分泌腺和组织细胞能分泌一些生物活性物质(称为激素),直接释放入血液或淋巴液,经血液循环,运输到全身各处,作用于某些可被作用的器官(称为靶器官)、细胞(称为靶细胞),从而调节它们的生理活动。内分泌腺之间在形态上大多数没有直接联系,但在功能方面是密切相关的。每个内分泌腺几乎都和其他内分泌腺有直接或间接的功能联系。脑垂体在内分泌腺中占有重要地位,它分泌的多种激素分别影响其他内分泌腺的功能;后者又能通过反馈调节,制约脑垂体的活动。例如脑垂体前叶分泌的促甲状腺激素能够促进甲状腺分泌甲状腺素,但当血液中甲状腺素增多时,则反馈抑制脑垂体前叶分泌促甲状腺激素,从而使甲状腺分泌减少。这种反馈调节是维持激素水平相对稳定的一个重要因素。
内分泌系统与神经系统密切联系:1、结构基础:
(1)下丘脑的结构:
下丘脑中存在2个大细胞核团—视上核和室旁核。构成它们的一些大细胞,既能作为神经元接收大脑或其他部位的中枢神经传来的神经冲动,将之转变为激素的分泌信息,又能据此信息分泌活性物质,因此这类细胞也称为神经分泌细胞,这类活性物质则称为神经激素。这些神经分泌细胞可分为2类:神经分泌大细胞和神经分泌小细胞。
其中,神经分泌大细胞分泌的轴突投射到神经垂体,将自身分泌的血管升压素和催产素送达那里。而神经分泌小细胞的轴突投射到正中隆起,轴突的终末在正中隆起与垂体门脉血液相接触。于是,它们分泌的多种促垂体激素经垂体门脉到达腺垂体,以调控腺垂体分泌各种促激素。神经分泌小细胞分泌的促垂体激素主要包括促肾上腺皮质激素释放激素(CR)T,促甲状腺激素释放激素(TRH),生长激素释放激素(GHRH),生长抑素(55),促性腺激素释放激素(nGRH),催乳素释放抑制激素等(D)A。在这些激素的作用下,腺垂体可以分泌7种作用于外周腺体,对机体功能、活动具有诸多重要意义的激素,包括生长素(GH),催乳素(PRL),促甲状腺激素(STH),促肾上腺皮质激素(ACT)H,卵泡刺激素(FSH),黄体生成素(LH)和促黑激素(MSH)。
(2)垂体的结构:
垂体由神经垂体(垂体后叶)和腺垂体(垂体前叶)两部分组成。其中,神经垂体为神经组织,实际上是下丘脑的向下延伸,它含有的激素全部来自于下丘脑的神经分泌大细胞。腺垂体则主要由腺细胞构成,分泌多种作用于外周靶腺的促激素。这些激素功能重要而繁多,不仅涉及机体的生长发育、行为、生殖、营养吸收代谢,而且与体内重多内分泌腺的协调有关。
2、神经系统与内分泌系统的相互作用:
(1)神经系统对内分泌系统的调节控制作用:
下丘脑分泌促垂体激素作用于腺垂体,导致腺垂体分泌促激素作用于靶腺的分泌细胞,使之分泌激素—这个三级水平的系统称为下丘脑一腺垂体一靶细胞调节系统;它集中体现了神经系统对内分泌系统的调控,并以下丘脑为神经冲动接受者,受到更高级中枢,如海马、大脑皮层等部位的调节。首先,当来自更高一级中枢的传出神经冲动到达时下丘脑时,下丘脑视上核和室旁核的神经元分泌促垂体激素,此为一级激素;促垂体激素经垂体门脉到达腺垂体,刺激或抑制腺垂体分泌多种促激素,即二级激素;促激素经血液循环传至全身,作用于外周靶腺,使这些靶腺的内分泌细胞释放外周激素,即为三级激素。通常情况中,较高位内分泌细胞分泌的激素对下位内分泌细胞的活动有促进作用;而下位内分泌细胞分泌的激素对高位内分泌细胞活动又表现为反馈调节作用,其中多是抑制效应。这就形成了一个闭合调节环路,使得血液中各激素水平得以维持相对稳定。
(2)内分泌系统对神经系统的影响:
内分泌系统通过自身分泌的激素影响神经系统的功能活动,从而使神经系统更加精确、有效地发挥功能。这表现为,许多激素在脑和外周神经中都存在,它们并不参与靶组织和靶细胞的内分泌调节,而是呈现出明显的神经效应,表现出更广泛的生理效应。许多激素在脑内有相应的受体,这些受体对神经系统功能的影响更大。举例来说,据研究,促甲状腺激素释放激素(TRH)在脑内广泛存在;促肾上腺皮质激素释放激素(CRT)在大脑及边缘都有受体分布。
3、神经系统与内分泌系统共同发挥作用的主要领域:
(1)维持内环境稳态稳态:
指内环境理化性质相对恒定的状态,是一种复杂的、由体内各种调节机制所维持的动态平衡。神经系统与内分泌系统的协调配合是调节,维持内环境稳态的重要因素。以机体水平衡中的饮水调节为例,机体缺水时的水平衡可通过2种途径来达到,即渴感促使人增加饮水,和抗利尿激素的调节。其中,渴感是口腔和咽粘膜的感觉神经以及下丘脑的一些细胞感受器来传递信息的,属于神经系统的作用;而抗利尿激素作用于肾脏,促进水重吸收,是内分泌系统的功劳。
(2)调节生物节律性:
机体内部的神经活动,受内源因素或环境因素的影响,时刻在波动着;由于神经系统的主导,体内的激素在分泌速度和血浆浓度上也随之波动。这种波动几乎影响所有生物机能。此两大类生理活动的联合波动受时间和外部环境影响的规律,既是生物节律性(反映为生物钟,睡眠与觉醒等)的一个很重要的体现,又是生物节律性之所以存在的内在原因之一。例如,实验表明,腺垂体对生长激素的分泌活动因时相不同而有所不同。人类的睡眠阶段包括睡眠状态—慢波睡眠,以及另一种有着快速眼球转动发生的异相睡眠。在觉醒状态下,生长激素分泌较少;而进人慢波睡眠后,生长激素的分泌就明显增高;转人异相睡眠后,生长激素分泌又随之减少。
(3)实现应激反应:
应激反应,指机体遭受有害刺激时,体内多种激素的水平发生变化,以使机体抵抗力增强的反应。当机体遭受缺氧、创伤、手术、饥饿、疼痛、寒冷或精神紧张,焦虑不安等伤害性刺激时,神经系统便会促使腺垂体增加促肾上腺激素的分泌,在此促激素作用下,`肾上腺增加糖皮质激素的分泌,另外,此时β-内啡肚、生长素、催产素、抗利尿激素、胰高血糖素及醛固醇等也可能增加,这些激素均能增强机体在不利状态下的抵抗力。
(4)神经免疫调节:
神经系统与内分泌系统的共同作用在机体免疫中非常突出。神经系统可以感受躯体的刺激,免疫系统可以感受肿瘤、病毒、毒素的刺激,两大系统的调节功能使机体在生理和病理条件下保持稳定。激素则作为两系统共同的介导物质将它们感受到的信息转化为机体的免疫反应。
本词条内容贡献者为:
赵跃斌 - 副主任医师 - 太原市中心医院 内分泌




 扫码下载APP
扫码下载APP

 科普中国APP
科普中国APP
 科普中国
科普中国
 科普中国
科普中国