我们身边总有那么一群人,平时饭量很大,零食饮料一样不少,但体型却十分苗条。周围的朋友们羡慕之余,也会发出这样的疑问:你干吃不胖,不是得了甲亢吧?!

纳尼?宝宝饭量好和甲亢有什么关系?
又如一些经常健身,颈部肌肉发达的小伙儿,偶尔也会听到某些不解风情的询问:你脖子这么粗,别是得了甲亢吧?!

纳尼?宝宝这明明是斜方肌好嘛?
——“我脾气大!”
——“你甲亢啊?!”

脾气大就是甲亢?
提起甲亢这一疾病,大多数人并不陌生,甚至对一些典型的甲亢症状,如干吃不胖、大脖子病和易怒等也略有耳闻。
但遗憾的是,多数人对甲亢等甲状腺疾病的了解仅限于表面,而对甲亢的临床诊断、危害及防范却缺乏基本认识。
甲亢:你对它真的了解吗?
甲亢即甲状腺功能亢进症(Hyperthyroidism),是甲状腺合成与分泌过多的甲状腺激素,引起神经、循环、消化系统兴奋性增高和代谢亢进等现象的临床综合征。甲状腺激素的合成和分泌由甲状腺(Thyroid)负责,甲状腺是人体重要的内分泌器官,它位于颈部甲状软骨即喉结下方,气管两旁,形似蝴蝶,犹如盾甲。
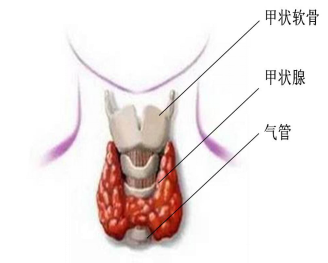
甲状腺(图片来自网络)
而与甲亢相对应,甲状腺功能减退症(俗称“甲减”)则是甲状腺功能受损,使分泌至血液的甲状腺激素水平偏低而导致的临床病症。
我国最近发布的《社区居民甲状腺疾病流行病学调查》数据显示,中国甲亢患病率为1.3%(约为1700万人)。其中,约七成甲亢病人需要服药治疗,甲减患病率为6.5%(约为8000万人)。
又据中华医学会内分泌学分会公布的《十城市甲状腺疾病流行病学调查结果》数据,北京、成都、广州、贵阳、济南、南京、上海、沈阳、武汉、西安等10个城市社区中高达6.5%的人口患有甲状腺功能减退症(包括临床甲减和亚临床甲减,以下统一简称“甲减”),18.6%人口患有甲状腺结节。由此可知,甲状腺健康状况不容乐观。
上面提到的干吃不胖、脖子粗大以及脾气暴躁易怒固然是甲亢的基本临床症状,但是对健康人而言,基础代谢率高、健身增肌或社会压力大也往往是导致以上情况发生的主要原因。
要想更加科学地判断甲亢,还是要从甲亢的成因讲起。
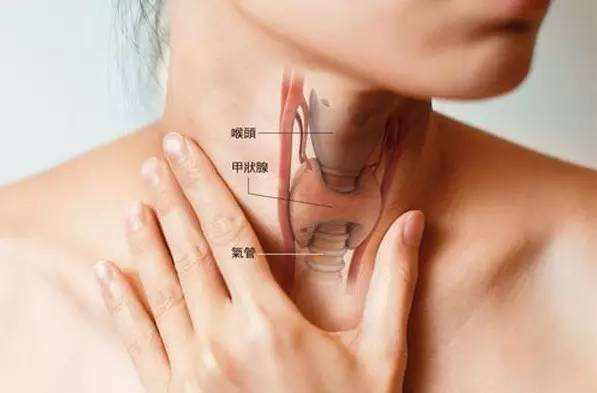
甲亢的表现:不只是干吃不胖
甲状腺功能亢进的表现因个体差异而不同,甲状腺激素增多能够促进能量代谢、降低胆固醇水平、增强脂肪代谢和促进葡萄糖的合成。临床表现即为体重减轻。
对于追求美食和又想苗条的爱美人士而言,饭量大又难长胖简直是求之不得的事情。从这个意义上来说,患上甲亢似乎也能接受。然而,人体犹如一部精密调校的仪器,任何一个轻微的扰动都可能给仪器最终的表现带来巨大的负面影响。
实际上,除了导致人消瘦之外,甲亢的表现还有很多:

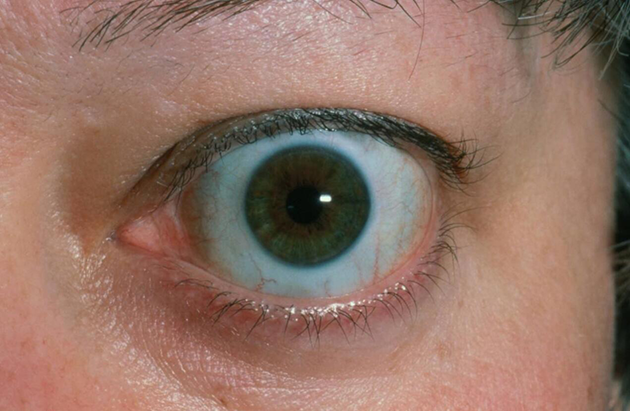
甲亢的表现(图片来自网络)
高代谢症侯群:疲乏无力、怕热多汗、体重锐减。
精神与神经系统:多语好动、紧张忧虑、焦躁易怒等,偶有神情淡漠、寡言抑郁。
心血管系统:心悸、胸闷、气促,严重者可引发心脏病。
消化系统:食欲亢进,多食消瘦,排便次数增加,稀便;老年患者食欲减退、厌食;更严重者肝大,肝功能异常,偶有黄疸。
肌肉骨骼系统:偶有上楼、蹲位或坐位起立不能,消瘦甚至肌萎缩,骨质疏松。
生殖系统:女性月经减少或闭经;男性出现阳痿,偶有乳腺增生。
造血系统:轻度贫血,白细胞偏少。
体征方面:甲状腺肿大,脖子变粗,突眼等。
甲状腺激素的合成需要甲状腺球蛋白和碘共同参与。其中碘主要来自食物,经小肠吸收并运输至甲状腺细胞内,与甲状腺球蛋白进行催化反应,二者形成四碘甲腺原氨酸(T4)和三碘甲腺原氨酸(T3)。T3可以由T4转化,其活性远大于T4。
正常人体内,有两种激素——促甲状腺激素释放激素(TRH,下丘脑分泌)和促甲状腺激素(TSH,垂体分泌),它们的含量需要下丘脑-垂体-甲状腺轴系统调节。甲状腺收到TSH信号后,释放T4和T3到血液,进入脂肪、肌肉组织、肝脏和胰腺,调节机体的代谢。
因此,在进行甲亢诊断项目时,检测血清中TSH和甲状腺激素T3和T4的水平,就可知甲状腺素的最终含量,从而初步判断甲状腺功能是否存在异常。
甲亢的症状及危害
许多研究表明,环境及遗传因素都可导致甲状腺激素分泌增多。按照病因可以分为:
甲状腺性甲亢
这由甲状腺自身功能亢进所引起,包括弥漫性甲状腺肿(Graves病)、多结节性甲状腺肿、自主性高功能甲状腺腺瘤、碘源性甲亢和滤泡性甲状腺癌。
Graves病最为多见,它是一种多系统的综合征,主要表现为高代谢症、甲状腺肿大和突眼等。Graves病产生的自体抗体可以结合TSH受体,导致甲状腺产生过多的甲状腺激素。其病因尚不明确,可能与遗传因素有关,研究表明双胞胎中一人患病,另一人的患病几率为17%-35%。
环境因素如压力、感染、甲状腺损伤、维生素D和硒缺乏等也是患病的因素。
碘作为甲状腺激素合成的主要原料,过多或者过少的含量,都直接影响甲状腺激素的合成和分泌。碘过量会引起甲状腺肿大,碘缺乏区域的补碘后人群会有此症状。长时间的碘过量可能导致甲状腺功能减退。
与此相对应,碘缺乏会影响甲状腺激素的合成,血液中碘含量减少,通过下丘脑-垂体-甲状腺轴的负反馈调节机制,促进下丘脑TRH和垂体TSH的分泌,致使甲状腺上皮细胞增殖,甲状腺体积增大,最后变成甲状腺功能性自主结节。
另外,孕妇孕期或者婴儿出生早期碘缺乏,可引起地方性克汀病,主要表现为智力障碍、聋哑和生长发育迟缓。
如果不合理服用治疗心律不齐的药物碘胺酮,会诱发甲亢,或者会直接抑制甲状腺的功能。
垂体性甲亢
由垂体分泌过多的TSH所致。多数由垂体瘤所致,少数由下丘脑-垂体功能紊乱所致。
伴性甲亢
一类是伴肿瘤甲亢,如绒毛膜上皮癌、肺癌和消化系统癌分泌类TSH物质,引起甲亢。
二是卵巢甲状腺伴甲亢,卵巢畸胎癌中含有甲状腺组织,若分泌甲状腺激素过多时,会引起甲亢。
三是妊娠期甲亢,由于妊娠期间体内激素水平的变化,甲状腺增大。主要表现为怕热、多汗、食欲增强、心率加快等高代谢状态。
隐匿型或淡漠型甲亢
没有明显的甲状腺肿大、体重减轻或突眼等症状,多见于老年患者。患者表现为神情淡漠、无活力、反应迟钝、食欲下降和心律不齐等。分泌的甲状腺激素过多,但血液中T3和T4较少。
除此之外,还有比较特殊的甲亢类型——甲状腺风暴,甲状腺极为活跃,可能引起危及生命的并发症,该症状在住院治疗的甲亢患者中的比例约为1-5%。主要表现为体温上升、心律不齐、呕吐、腹泻等。其治疗必须多管齐下,降低甲状腺激素的合成和释放,减轻甲状腺激素在末梢的作用等。
临床上,可以通过甲状腺131I摄取率、甲状腺刺激性免疫球蛋白测定(TRAb)和甲状腺超声检查确定甲亢的分型。
甲亢的治疗
如已确诊甲亢也并不可怕,适当休息、避免精神刺激、摄入足够热量与营养等即可控制或治愈病症。目前有三种基本的治疗方式,其手段成熟,副作用小:
抗甲状腺药物治疗,常用的药物有丙硫氧嘧啶和甲巯咪唑,主要抑制甲状腺过氧化物酶,阻碍碘氧化和酪氨酸的偶联,抑制T4和T3的合成。相比之下甲巯咪唑治疗有较长的半衰期、副作用较少且治疗效果更好。
药物治疗比较保守,常用于治疗Graves病,但对于治疗毒性甲状腺瘤和毒性甲状腺结节伴甲亢没有效果。
鉴于此种方法容易在停药后反复,建议在服用药物后4-6个月进行甲状腺功能检测,若检测正常则在2-3个月后进行复查。而且约有5%的病人产生瘙痒症、关节痛和胃肠不适等副作用,也有极少数患者的会出现肝损伤。
放射性碘治疗:利用甲状腺高度聚碘能力和碘131释放β射线的生物效应,通过甲状腺组织内的电离辐射破坏腺体细胞,减少甲状腺激素的合成与释放而治疗甲亢。
此方法安全而且最具经济效益,除Grave甲亢病外,各种类型的甲亢均适用。但处于备孕期、妊娠期和哺乳期的女性慎用,虽然副作用极为少见,但是也约有1%的治疗病人出现急性甲状腺炎。
手术治疗:通过手术切除大部分甲状腺,直接减少甲状腺组织而治疗甲亢。适用于甲状腺肿大并有较低的碘摄取率的甲状腺癌患者,副作用主要是甲状腺旁腺功能减退而引起低钙血症。
预防大于治疗,对于健康的人群而言,预防甲亢的发生更为重要,预防措施主要有以下几点:
良好的生活习惯与适度的体育锻炼,以增强机体的免疫能力。
注意膳食中碘含量的控制,沿海地区勿过多食用碘,内陆地区饮食中适度补充碘。
保持生活规律,劳逸结合,心情舒畅,精神愉悦。
多食消瘦的小伙伴就是甲亢吗?其实,影响胖瘦的因素不仅仅有甲亢,更重要的与遗传因素、生活习惯、饮食结构、消化与吸收系统、神经与情绪因素、运动等等相关。
所以,甲亢并不是多吃不胖的保护神,也不是简单地通过多食消瘦能确诊的,它需要专业医疗机构通过各项生理指标等做出专业诊断。
参考文献:
Simone De Leo, Sun Y Lee, and Lewis E Braverman. Hyperthyroidism.Lancet. 2016 August 27; 388(10047): 906–918. doi:10.1016/S0140-6736(16)00278-6.







 扫码下载APP
扫码下载APP

 科普中国APP
科普中国APP
 科普中国
科普中国
 科普中国
科普中国