胸廓成形术(Thoracoplasty)自1925年Alenander推行以来,一直是肺结核外科治疗中最为有效和安全的外科萎陷疗法之一。随着肺切除的发展,胸廓成形术虽已减少应用,但对于一些干酪病灶、纤维空洞或脓胸、具有高度耐药、病灶广泛而肺功能不能耐受切肺的病例,仍不失其一定功效,可选择采用,以达到有效的、永久性的、选择性的萎陷。
分类胸廓成形术是一种永久性的、不可复原的萎陷治疗方法12。手术通过切除部分肋骨,使胸廓下陷,达到治疗疾病的目的。根据治疗疾病的不同,该手术又以是否保留或切除壁层胸膜纤维层,分为胸膜外胸廓成形术(Extrapleural thoracoplasty)和胸膜内胸廓成形术(Transpleural thoracoplasty)。
手术适应证1.不适合肺切除的重症肺结核合并大咯血者(如慢性纤维空洞型肺结核、结核性毁损肺等)可行胸膜外胸廓成形术(图1)23。
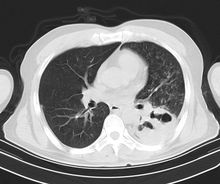
肺结核合并大咯血来势凶猛,文献报告,在因肺结核而直接死亡的患者中,咯血居死亡原因第2位。对于危及生命大咯血的定义,至今尚无统一意见,一般认为:一次咯血量200ml,或24小时内咯血量在600ml以上者均属于大咯血。
结核性毁损肺是一侧肺内结核病变广泛、单发或多发结核空洞、大量纤维干酪病灶、同时合并支气管扩张和支气管狭窄、混合感染及排菌、肺萎陷、肺纤维化、肺组织破坏严重、胸膜增厚、不可逆性病理改变、肺功能丧失的严重肺结核并发症(图2)。
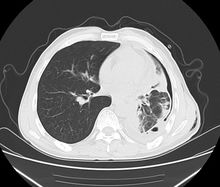
2.广泛肺纤维化,胸膜增厚和纵膈移位,而肺结核病灶未愈,仍有症状和痰菌阳性者可行胸膜外胸廓成形术。
3.慢性脓胸或结核性脓胸伴有肺内活动性结核和支气管胸膜瘘者可行胸膜内胸廓成形术(图3)。
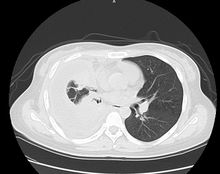
禁忌证1.厚壁空洞,张力性空洞。后第四肋以下的空洞,尤其是下叶背段空洞及肺门空洞。
2.伴有支气管内膜结核者。
3.年龄在18岁以下或年龄较大者。青少年因正在发育期间,手术后将导致脊柱严重畸形,年老者伴有肺气肿者,呼吸功能储备差,手术后易发生呼吸功能不全。
胸膜外胸廓成形术胸膜外胸廓成形术(Extrapleural thoracoplasty)一般分两期完成,第一期切除第1~4肋,第二期切除第5~8肋。在肺及胸膜纤维化显著的慢性病灶,估计手术后胸壁反常呼吸不重,病人一般体质较好者,也可一期完成全部手术。分期手术的间隔时间为2~3周2。
1.1术前准备:
1.术前X线胸平片、CT扫描、以了解空洞或病变位置,决定切除肋骨的根数,包括空洞下缘以下的两根肋骨。
2.常规作肝、肾、心、肺功能检查,补充营养、纠正贫血。
1.2 麻醉:静脉复合麻醉,气管内插管。
1.3 手术大体步骤
1.3.1 I期手术(图4,5)
① 体位、切口:取侧卧位,病灶在上,该侧上肢屈曲贴放胸前。健侧腋下放一小软枕,以减轻体重对肩和上肢的压迫,也使术侧肋间隙变宽.做后外侧切口,切口上端需平肩胛冈平面,以利充分显露和切除第一肋骨。
② 切除肋骨:先切除第4肋骨,继续向上切除第3、2、1肋。第一肋位置较高,肋骨短小,呈水平位。保留第一胸椎横突,保护臂丛神经。需注意保护各肋间血管、神经,勿使胸膜破裂。
③ 剥离肺尖:第一肋骨切除完毕后,即进行肺尖剥离。如此,可获得较好的萎陷。
④ 缝合:严密止血,一般不放引流,有胸膜破裂时,应放闭式引流。伤口用足够敷料加压包扎,以减轻术后反常呼吸运动。
1.3.2 II期手术(图6,7)
术前必须摄胸部平片检查,以了解肺部病变情况。若出现空洞增大,则可能并有支气管内膜结核,属张力性空洞,应终止手术。出现病灶播散及恶化现象者,应延期手术。上次手术切口未愈并有感染者,须炎症消退,并应用有效抗生素,再考虑手术。
从原切口进路,切除第5、6、7、8肋骨后端,同时切除相对应的胸椎横突,保留前端肋软骨,并将保留的肋骨自上而下呈梯形递增,但最下一肋的前端应在腋中线。如只需切除至第六肋骨,为避免术后肩胛骨下角陷入第七肋骨,并与第七肋骨相摩擦,增加疼痛或影响上肢功能,需加作第七肋骨后段切除或者肩胛骨下角部分切除。
胸膜内胸廓成形术胸膜内胸廓成形术(Transpleural thoracoplasty)过去采用薛德(Schede)手术,即将脓腔顶部的肋骨、骨膜、肋间组织和胸膜纤维板一并切除,但该手术损伤大,可造成胸壁长时间软化。目前采用改良手术,只切除肋骨和壁层胸膜上的纤维板,保留肋骨骨膜和肋间组织。手术后2~3个月,新生肋骨形成,保持了胸廓的稳定,又可明显减少手术后胸、腹壁皮肤麻木不适感觉。此即梯形手术2。
2.1术前准备
1. 确定胸腔及肺部病变部位,除拍摄胸部平片外,根据需要应作CT扫描,支气管碘油造影或支气管镜检查。
2. 行心、肺和肝、肾功能检查。
3. 结核性脓胸,术前抗结核治疗2~4周,手术前1周除继续抗结核治疗外,加用青霉素或其他广谱抗生素,以控制一般细菌感染。
4. 并有支气管胸膜瘘或当感染加重时,待感染症状控制后才可进行手术。脓腔分泌物应作细菌培养和药物敏感试验。
5. 贫血及血浆蛋白低的患者,应给予高蛋白,高热量食物,必要时,进行输血或者输白蛋白。并鼓励病人多活动,以增强心肺功能。
2.2麻醉 静脉复合麻醉,气管内插管。
2.3手术大体步骤
2.3.1 体位、切口 取侧卧位,病侧在上。作后外侧切口。
2.3.2 切处肋骨 先切除第5、6肋骨,切开肋床进入脓腔。仔细探查脓腔大小及范围,决定需要切除的肋骨数目。后自下而上分别切除第4、3、2肋骨。入第一肋已超出脓腔顶的范围,就不必切除,否则应一并切除,以免形成支架,影响下陷。术中如病情稳定,可向下按需要顺序切除第7~10肋骨,反之,则应及时终止手术,改为分期。切除的肋骨上、下、左、右应超过脓腔,特别是后缘应切除部分脊柱横突,使椎旁无间隙存在,保证压陷的胸壁肌肉组织与脓腔内壁密切相贴,彻底消灭死腔。左侧全侧胸廓成形术时,前部肋骨尽可能多予保留,以保护心脏,避免受压过度影响心脏功能。
2.3.3 梯形手术 沿肋间逐个平行切开胸膜及增厚的纤维层,刮除脏层胸膜上的纤维素、脓块和干酪物。如有支气管胸膜瘘,可利用肋间肌束于胸骨端切断,将断端缝合填塞瘘口,以促进瘘口愈合。脓腔较大者,可游离附近胸壁肌瓣,填塞脓腔空隙。最后于脓腔底部安置引流。疏松缝合切口,加压包扎胸部。手术一般均能一次完成,如患者情况差或者全脓胸,可分两期完成,间隙为2~4周。
术后处理
1. 应用广谱抗生素或根据术前培养和药敏试验选用有效抗生素治疗2~3周,以控制感染。结核性脓胸需要抗结核药物治疗3个月以上。
2. 术侧胸部用敷料包扎1个月以上。
3. 更换辅料一般在手术后第4或者第5天进行。以后2~3天更换一次,依引流分泌物的多少,逐渐拔出并剪断引流管,完全拔管应在手术后两周左右进行。
4. 注意病人全身状况,改善营养,提高免疫力,适当予患者输血支持。
结核病的流行趋势及预防据世界卫生组织报告,目前全球已有20亿人感染结核菌,现有活动性肺结核患者约2000万,每年新发病800~1000万,每年约有300万死于结核病3。
我国结核病疫情现状:高患病率、高耐药率、高死亡率、高感染率、低递降率、农村疫情高于城市、青壮年结核病患病和死亡率比例高、HIV/AIDS的出现加重了结核病控制的难度。
结核病主要通过飞沫传播,当今结核病控制的三大策略:病例发现、化学治疗和卡介苗接种。
世界卫生组织建议的全球结核病控制策略—DOTS策略(Directly Observed Treatment Short-course),在世界各地已被证明有效。DOTS策略主要内容包括五个方面:
1.政府对国家控制结核病规划的政治承诺。
2.通过痰涂片发现传染性肺结核示发现患者的主要手段。
3.在直接观察督导下,给予患者免费、标准短程化疗方案。
4.定期不间断的供应抗结核药物是保证DOTS顺利进行的重要措施。
5.建立和维持一个结核病控制规划的监测系统。
总结萎陷疗法最早介入肺结核的外科治疗领域,其方法是通过切除肋骨或在胸膜外填入异物使病变的肺组织萎陷,而促使肺内的病变吸收和纤维化,萎陷疗法曾经一度广泛应用于肺结核的外科治疗中,并且起到相当重要的作用,但是,萎陷疗法的并发症太多,手术后管理困难,大部分手术方式均被放弃,只有通过切除肋骨方式使胸廓成形术的萎陷疗法一直在肺结核外科治疗中延续使用,在特殊情况下,胸廓成形手术至今仍有一定的应用。
在对肺结核患者进行严格督导及全程管理化疗的前提下,需要外科手术治疗的肺结核患者已经明显减少,外科手术对肺结核的治疗作用及地位也显著下降,可是,在对肺结核患者预防治疗工作中存在很多问题,大量患者还不能保证及时发现、合理化疗和严格管理,或者因为各种原因延误诊断及治疗,丧失了初治的机会,使初治可以痊愈的患者转入复治和难治甚至更为严重的肺结核,成为严重的结核病传染源,以至于产生更多的原发耐药患者。针对这些情况,还仍然需要外科治疗的参与。肺结核外科仍然是解决这部分肺结核患者复制失败、各种严重并发症、特殊类型结核病的行之有效的手段,同时在减少和消灭结核病传染源、减少结核病发病率中起到相当重要的作用。




 扫码下载APP
扫码下载APP

 科普中国APP
科普中国APP
 科普中国
科普中国
 科普中国
科普中国