打鼾在很多人看来只是一种普通的睡眠现象,但你可能并不知道,打鼾在某些情况下可能会成为“睡眠中的杀手”。睡眠呼吸暂停症是一种常见的睡眠障碍,其与打鼾有着密切的关系。本文将介绍睡眠呼吸暂停症的特点、影响和预防方法,旨在唤起大家对打鼾问题的注意,提高人们的睡眠质量和健康程度。
一、什么是睡眠呼吸暂停症?
睡眠呼吸暂停症,又称为阻塞性睡眠呼吸暂停综合征(OSAHS),是一种常见的睡眠呼吸障碍[1]。它是由于上呼吸道的部分或完全阻塞,导致在睡眠中短暂停止呼吸的症状。这种阻塞通常与软组织松弛或者肌肉功能异常有关,包括扁桃体肥大、舌头后坠、腭部下垂等。睡眠呼吸暂停症可以分为三个主要的表现形式:
1. 打鼾:患者在睡眠过程中会发出较大的打鼾声音,甚至声音震耳欲聋。打鼾是因为上呼吸道的狭窄和气流通过狭窄区域所引起的振动声音。
2. 呼吸暂停:这是睡眠呼吸暂停症的典型特征。呼吸暂停是指在睡眠中,由于上呼吸道的阻塞,呼吸停止超过10秒以上,使氧气供应不足并导致二氧化碳堆积[2]。
3. 频繁的夜间觉醒:由于呼吸暂停引起的睡眠中断,患者可能会多次在夜间醒来,无法保持良好的持续睡眠。这会导致睡眠质量下降,白天产生显著的嗜睡和疲劳感。
二、睡眠呼吸暂停症的危害
1. 心血管疾病:睡眠呼吸暂停症患者通常会出现夜间呼吸暂停、低氧血症等情况,长期下来可能导致高血压、冠心病等心血管疾病[3]。这是因为呼吸暂停导致的低氧血症会使交感神经兴奋,引起心率加快、血压升高,从而增加心血管疾病的风险。
2. 代谢性疾病:睡眠呼吸暂停症还可能导致代谢性疾病,如糖尿病、高脂血症等。这是因为睡眠呼吸暂停会影响胰岛素敏感性和脂肪代谢,从而引发代谢性疾病。
3. 神经认知功能损害:长期睡眠呼吸暂停症可能对神经认知功能产生损害,如记忆力减退、注意力不集中等。这是因为呼吸暂停导致的低氧血症会影响大脑的正常功能,从而使神经认知功能受到影响[4]。
4. 睡眠障碍:睡眠呼吸暂停症本身也可能导致睡眠障碍,使患者白天疲劳、注意力不集中等问题。这是因为呼吸暂停会影响睡眠质量,使患者无法得到充分的休息和恢复。
5. 家庭和社会关系问题:由于睡眠呼吸暂停症可能对家庭和社会关系产生影响,如影响伴侣的睡眠质量、引发家庭矛盾等,因此它也被视为一种社会问题。

图片来源于网络
三、如何预防和治疗睡眠呼吸暂停症
1. 预防方法
1. 维持健康的体重:肥胖是导致睡眠呼吸暂停症的主要风险因素之一。通过保持适当的体重,减少颈部周围的脂肪沉积,可以降低阻塞上呼吸道的可能性。
2. 改善睡眠姿势:抬高床头或垫高枕头有助于保持头部的正常位置,减轻上呼吸道的压力,改善气流通畅性。侧卧睡姿可以减少上呼吸道的阻塞。
3. 避免吸烟和饮酒:吸烟和饮酒会导致上呼吸道肌肉松弛,加重打鼾和呼吸暂停的发生。戒烟和限制酒精摄入可以减少这种影响。
4. 规律锻炼:适量的运动有助于减肥和增强肌肉力量,包括上呼吸道的肌肉。锻炼还可以改善睡眠质量和呼吸系统的功能。
5. 避免过度劳累和压力:过度劳累和长时间的工作压力会导致身体疲劳和肌肉松弛。适当休息和有效管理压力有助于保持身心健康,减少睡眠呼吸暂停的风险。
2. 治疗方法
持续气道正压通气:这是睡眠呼吸暂停症最常见和有效的治疗方法。使用一个面罩将压力调节为正常呼吸所需的水平,通过连续而稳定的气流来维持上呼吸道的通畅,使呼吸更加顺畅[5]。
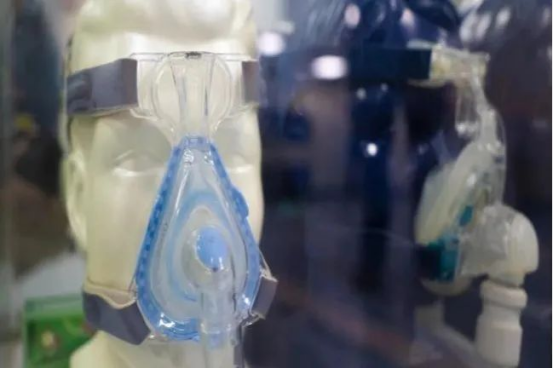
图片来源于网络
2. 口腔矫治器:这是一种类似牙套的器具,可以在睡眠时保持下颌前移或舌头固定在正确位置,从而减轻上呼吸道的阻塞,并帮助改善睡眠呼吸暂停症。
3. 手术矫治:对于严重程度较高、无法通过其他手段改善的病例,手术可能是治疗的选择之一。手术可以包括扁桃体切除术、腭托垫术、舌根缩小术等,通过直接干预上呼吸道的结构来改善通气情况。
4. 生活方式改变:调整生活方式也可以在一定程度上改善睡眠呼吸暂停症。这包括保持健康的体重、改善睡眠姿势、避免过度劳累和压力等。
5. 药物治疗:药物治疗在睡眠呼吸暂停症中并不是主要的治疗方法,但对于某些特定情况下可以考虑使用。例如,对于患有睡眠呼吸暂停症并伴有明显的过度嗜睡的患者,可能会使用一些刺激性药物来提高警觉性。
总之,睡眠呼吸暂停症与打鼾之间存在密切的关系,它不仅会影响睡眠质量,还会对心血管健康、学习能力和日常生活产生负面影响。我们应该重视打鼾,采取相应的预防措施,确保良好的睡眠质量和健康的生活方式,远离“睡眠中的杀手”。
参考文献
[1]党惠子.打鼾危害大,早治早轻松[J].家庭医药.就医选药,2023,(10):16-17.
[2]施叶雯;谢雨杉;麻莉娜;曹子讷;张一彤;苏永龙;牛晓欣;刘海琴;冯雅妮;任晓勇.重度阻塞性睡眠呼吸暂停风险预测模型的建立与评价[J].西安交通大学学报(医学版),2023,44(06):915-923.
[3]刘迪生.警惕睡眠呼吸暂停综合征[J].开卷有益-求医问药,2023,(09):26.
[4]周凡.睡眠呼吸暂停:对您健康的潜在威胁[J].家庭生活指南,2023,39(05):71-72.
[5]燕声.打鼾让人变“傻”[N].保健时报,2023-04-27(004).





 扫码下载APP
扫码下载APP

 科普中国APP
科普中国APP
 科普中国
科普中国
 科普中国
科普中国