2024年3月18日是第24个“全国爱肝日”,今年的宣传主题是“早防早筛,远离肝硬化”,倡议全社会行动起来,普及肝纤维化的防治知识,主动筛查、规范治疗、定期随访,从而减少肝硬化的发生。
一、我国肝硬化发病现状
肝硬化居全球常见致死病因第11位,年死亡人数高达100万例,男性多于女性。我国肝病患者人数约有3亿例,肝硬化死亡人数占全球肝硬化死亡人数的11%。乙型肝炎病毒(HBV)感染为肝硬化的首要病因。大多数肝硬化患者仅有1个病因,现阶段我国肝硬化病因仍以HBV感染为主(占71.15%)。目前,我国约9700万例HBV携带者和2000万例慢性活动性乙型肝炎患者。
随着国内乙型肝炎疫苗的普遍接种和抗病毒药物的广泛使用,我国乙型肝炎肝硬化患者逐渐减少,而非病毒性肝硬化逐年增加,其中酒精性肝病已成为肝硬化的第2大病因(占11.27%)。
代谢相关脂肪性肝病(MAFLD)导致的肝硬化正快速增长。非酒精性脂肪性肝炎患者10~15年内肝硬化发生率高达15%~25%,预计中国MAFLD患者人数将从2016年约2.44亿例上升至2030年约3.15亿例,其中新发MAFLD相关失代偿期肝硬化患者人数约75万例。
根据病程进展可将肝硬化分为代偿期和失代偿期,根据是否伴有食管胃静脉曲张(EGV)或腹水等表现,可将肝硬化进一步分为6期,其中1期和2期为代偿期,3~5期为失代偿期,6期为晚期失代偿期(见表1)。
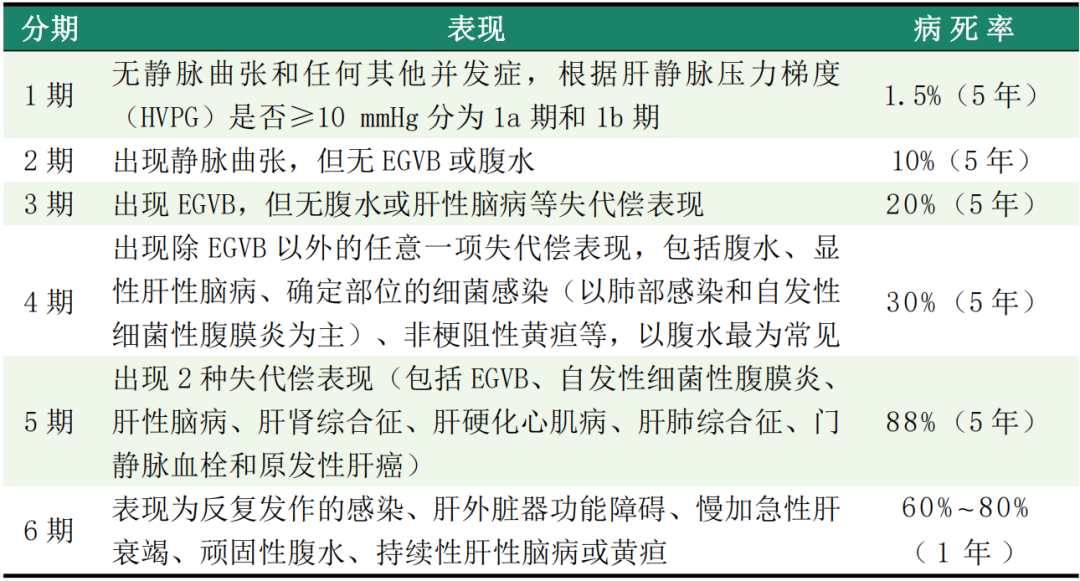
表1 肝硬化分期注:EGVB为食管胃静脉曲张出血 近年来,经有效的病因治疗和规范的药物、内镜、介入等治疗方法的干预,患者病情可在较长时间内保持稳定;即使是失代偿期肝硬化患者,也可处于稳定失代偿状态,在相当长的时间内不发生肝硬化急性失代偿表现,部分患者甚至可出现再代偿或肝硬化逆转。
二、早防早筛,积极预防肝癌
肝癌是肝硬化的最终结局之一,也是最糟糕的结局之一,肝硬化患者即使进行了有效的病因治疗,仍无法完全阻止肝癌的发生。我国约有700万人患有肝硬化,其肝癌的年发病率为1%~8%,其中,各种原因导致的肝硬化是肝癌发生的主要危险因素。相关指南共识指出,肝癌的高危人群包括:①各种原因所致的肝硬化,包括HBV感染、丙型肝炎病毒感染、酒精性肝病、NAFLD、药物性肝损伤、自身免疫性肝病、Wilson病等疾病导致的肝硬化患者。②年龄≥30岁的慢性乙型肝炎患者有肝癌家族史,或长期酗酒、吸烟、明确接触致癌毒物史、合并糖尿病或肥胖者。
预防肝硬化发展为肝癌,是肝硬化管理的主要任务之一。
肝硬化应纳入慢病管理,对患者进行定期随访以了解肝功能、静脉曲张和并发症情况,并筛查肝癌。筛查途径见图1。
注:ASH为酒精性肝炎;AIH为自身免疫性肝炎;PBC为原发性胆汁性胆管炎
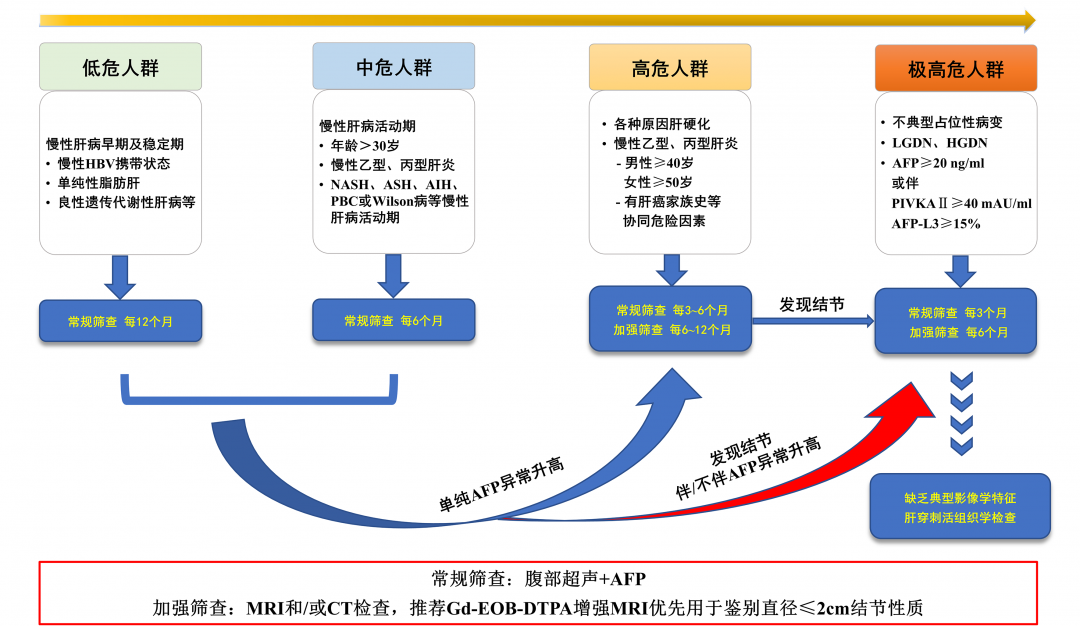
图1 肝癌筛查方案腹部超声联合血清甲胎蛋白为慢性肝病患者肝癌常规筛查方法,多模式肝脏磁共振和/或CT为加强筛查方法。低危人群每年1次常规筛查,中危人群每6个月1次常规筛查;高危人群每3~6个月1次常规筛查,每6~12个月1次加强筛查;极高危人群每3个月常规筛查1次,每6个月加强筛查1次。
监测过程中腹部超声发现<1 cm结节,3个月复查1次;结节增长或结节>1 cm且血清甲胎蛋白>20 ng/ml,应启动肝癌加强筛查流程。影像学检查不能确定结节性质者,可考虑在影像引导下行诊断性肝穿刺活组织学检查。
参考文献
[1]中华医学会消化病学分会.中国肝硬化临床诊治共识意见[J].临床肝胆病杂志,2023,39(9):2057-2073.
[2]中华医学会肝病学分会.肝硬化腹水诊疗指南[J].中华肝脏病杂志,2023,31(8):813-826.
[3]陈词,范建高.治疗代谢相关脂肪性肝病有效预防肝硬化和肝癌[J].肝博士,2023(5):17-18.







 扫码下载APP
扫码下载APP

 科普中国APP
科普中国APP
 科普中国
科普中国
 科普中国
科普中国