慢阻肺的治疗,需要一个长期的过程
但只要患者能够积极配合治疗
就能有效控制病情
本期的慢阻肺专栏
将重点讲解:确诊慢阻肺后的治疗方法与误区
吸入药物治疗比口服药物更有效
不同程度的慢阻肺,医生都会根据患者的病情,制定最适合的治疗方案,如药物治疗、手术治疗、氧疗、康复治疗等,其中对于慢阻肺稳定期的患者,首选的方式就是药物治疗。
药物治疗用于预防和控制症状,减少急性加重的频率和严重程度,提高运动耐力和生命质量。如没有出现明显的药物不良反应或病情恶化,则应在同一水平维持长期的规律治疗。
由于慢阻肺的病变主要在于肺部,因此推荐吸入药物作为首选的治疗方法。和静脉注射(输液)、口服相比,吸入药物有以下五个优势:
01 经呼吸道直达肺部,起效时间更快;
02 避免了肠道对药物代谢的影响,疗效更佳;
03 在药物用量方面,吸入药物的用量仅需口服药物的30%~50%,,用量较少;
04 药物进入血液循环少,因而不良反应小;
05 吸入药物携带和使用方便,可以随时吸入服药。
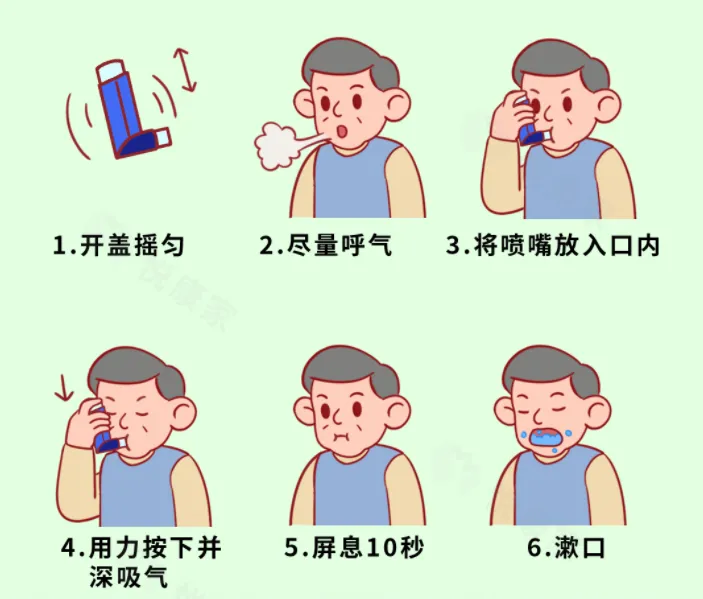
每一种吸入药都对应着一个吸入装置,有的药物是直接在装置内,有的药物是使用时放入装置内,在治疗前一定要非常认真地学习药物装置的使用方法。准确地使用吸入装置是治疗有效的前提,包括吸入前的准备、吸入时是要“快速用力吸气”还是“缓慢深深的吸气”,吸入后的屏气、漱口等,确保学会每个步骤。
慢阻肺应该如何用药?
1、支气管舒张剂
支气管舒张剂是慢阻肺的基础一线治疗药物,包括短期按需应用以暂时缓解症状,及长期规则应用以减轻症状。支气管舒张剂通过松弛气道平滑肌扩张支气管,改善气流受限,从而减轻慢阻肺的症状。主要常用药物有:

(1)β2受体激动剂
β2受体激动剂是目前临床上应用最广泛的药物。该类药物通过激活β2肾上腺素受体,进而增加cAMP,并功能性拮抗支气管收缩,使气道平滑肌舒张。
(2)抗胆碱能药物
抗胆碱能药物效果弱于β2受体激动剂,起效也较慢。抗胆碱能药物通过阻断M1和M3胆碱受体,扩张气道平滑肌,改善气流受限和慢阻肺的症状。
(3)茶碱类药物
茶碱类药物不推荐作为一线的支气管舒张剂,但在β2受体激动剂、抗胆碱能药物治疗12~24h后,病情改善不佳时可考虑联合应用。
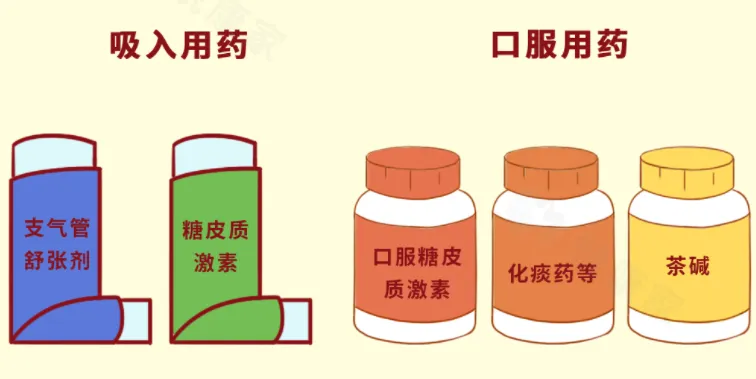
2、抗炎药物
**糖皮质激素:**这种治疗适用于急性加重高风险患者,药物包括布地奈德、丙酸氟替卡松等,常与β2受体激动剂联用,是针对慢阻肺气道慢性炎症最有效的抗炎药物,对于治疗慢阻肺有至关重要的作用。长期规律的使用能够将患者的肺气肿症状改善,促使患者的呼吸功能逐渐恢复,并且能够有效延缓疾病的发展,将慢阻肺进行控制。

3、糖皮质激素联合用药
稳定期慢阻肺患者长期应用吸入性糖皮质激素(ICS)并不能阻止肺功能(FEV1)下降,亦不能改善病死率。因此,指南并不推荐稳定期慢阻肺患者单独使用ICS,而应与1种或2种长效支气管舒张剂联合应用。吸入性激素及与支气管扩张剂的联合制剂,在肺功能、临床症状和健康状态改善以及降低急性加重风险方面获益更佳。
现在推荐使用三联疗法,即2种长效支气管舒张剂+1种吸入激素(抗炎药物)。当然,对于稳定期患者在使用支气管舒张剂基础上是否加用ICS,要根据症状和临床特征、急性加重风险、外周血嗜酸粒细胞数值和合并症及并发症等综合考虑。

慢阻肺治疗误区
误区一:慢阻肺严重了再住院治疗,不用天天吃药
急性加重不但意味着要遭受痛苦,还会使肺功能加速下降、病情进展以及增加死亡率等。有研究表明,首次因急性加重住院的慢阻肺患者,3.6年内死亡率达50%,7.7年内死亡率达75%。住院越多,死亡率越高。1年内频繁出现急性加重的患者,第二年再次发生急性加重的比例高达80%,并且急性加重也意味着很高的经济负担。
误区二:是药三分毒,感觉不舒服了再服药,按需服药就行
治疗慢阻肺,药物是主要手段,坚持长期用药是关键。规范用药能使慢阻肺急性加重的发生率减少40%,患者死亡率降低60%;**规范用药能有效减少急性加重次数、**降低病死率,减轻疾病负担。所以患者应该谨遵医嘱用药,切勿擅自减少药量或使用次数。
误区三:吸入药物里面有激素,用多了有副作用
我国权威指南指出:患者吸入临床推荐剂量范围内的吸入型糖皮质激素是安全的。糖皮质激素是治疗慢阻肺有效、安全的抗炎药。抗炎药不同于抗生素,可以作用于多种结构细胞和炎症细胞,抑制炎症因子释放。它只是在局部起作用,且通过血液稀释降解药物,所以并不会发生全身副作用。
#千万IP创科普#





 扫码下载APP
扫码下载APP

 科普中国APP
科普中国APP
 科普中国
科普中国
 科普中国
科普中国