作者:吴东海 中日友好医院 主任医师
审核:张卓莉 北京大学第一医院 主任医师
系统性红斑狼疮(SLE)是一种累及多脏器的自身免疫性疾病,因患者身上的狼疮斑像狼咬后留下的瘢痕而得名,最明显的就是面颊出现蝶形红斑。

图1 原创版权图片,不授权转载
系统性红斑狼疮好发于育龄期的女性,也就是20-40岁的女性,其男女发病比例约为1:10。
一、系统性红斑狼疮可能与哪些因素有关?
目前系统性红斑狼疮的病因尚不清楚,经研究认为可能和遗传、环境因素、免疫紊乱、内分泌、种族等有关。

图2 原创版权图片,不授权转载
系统性红斑狼疮的发病率在不同种族间存在差异,其中黑种人的发病率最高,黄种人次之,而白种人的发病率相对较低。
系统性红斑狼疮存在一定的遗传倾向,父母患有系统性红斑狼疮,儿女患病的几率比一般人群要高,但系统性红斑狼疮并非遗传病,不是父母患病,子女就一定会患病。另外在一项研究中发现,同卵双生,其中一个患系统性红斑狼疮,另外一个患病的几率是50%;异卵双生,其中一个患系统性红斑狼疮,另外一个患病的几率是10%,这也说明系统性红斑狼疮和基因、遗传有关。
现在随着免疫学发展,发现系统性红斑狼疮和免疫紊乱也有关系。机体出现免疫紊乱会产生自身抗体,对抗自己的组织或器官,比如对抗自己的红细胞、白细胞、肾脏,引起一系列的炎症和损伤。
此外,还有一种学说,目前还没有形成一种定论,仅供参考。正常情况下,人体每天都有新的细胞在生长,也有细胞在死亡,死亡的细胞机体会尽快清理掉。而系统性红斑狼疮患者细胞死亡的速度会加速,清理死亡细胞的功能在减弱,死亡的细胞在体内堆积,也会刺激免疫系统,引起免疫紊乱。
环境因素同样被认为在系统性红斑狼疮的发生中发挥作用。即便在遗传相似的情况下,如同卵双胞胎中一人患病,另一个有50%的患病几率,如果遗传完全起作用,另一个患病几率应该是100%,这表明环境因素可能会影响发病几率。已知的环境因素之一是紫外线照射,它可以触发皮肤的一系列炎症反应。
内分泌因素也被认为与系统性红斑狼疮相关,尤其是鉴于该病在育龄女性中更为常见,这一时期雌激素水平较高,因此推测雌激素可能对该疾病的发生有一定影响。
二、系统性红斑狼疮的诊断标准
系统性红斑狼疮可导致肾脏、心血管、肺、消化系统、血液系统、眼部等多器官损伤,症状复杂多样,有的表现为关节痛,有的是皮疹,有的是反复口腔溃疡,有的是肾脏受累。因此患者可能去皮肤科、血液科、肾内科等多种科室就诊,说明各科都应掌握一些狼疮知识。
对于系统性红斑狼疮的诊断,目前普遍采用美国风湿病学会1997年推荐的系统性红斑狼疮分类标准,具体标准如下:
一、颊部红斑,在两颧突出部位。固定红斑,扁平或高起;
二、盘状红斑。片状高起于皮肤的红斑,黏附有角质脱屑和毛囊栓,陈旧病变可发生萎缩性疤痕;
三、光过敏。对日光有明显的反应,引起皮肤瘙痒和皮疹;
四、口腔溃疡。反复的口腔或鼻咽部溃疡,一般为无痛性;
五、关节炎。非侵蚀性关节炎,可累及两个或更多的外周关节,有压痛、肿胀;
六、浆膜炎。多表现为胸膜炎或心包炎;
七、肾脏病变。尿蛋白定量(24h)>0.5g或+++,或管型(红细胞、血红蛋白、颗粒或混合管型);
八、神经病变。如癫痫发作或精神病样表现等,除外药物或已知的代谢紊乱;
九、血液学疾病。表现为溶血性贫血或白细胞减少,或淋巴细胞减少,或血小板减少;
十、免疫学异常。抗dsDNA抗体阳性,抗Sm抗体阳性或抗磷脂抗体阳性,补体减少;
十一、抗核抗体异常。在任何时候和未用药物诱发“药物性狼疮”的情况下,抗核抗体滴度异常。
该分类标准的十一项中,符合四项或四项以上者,在除外感染、肿瘤和其他结缔组织病后,可诊断为系统性红斑狼疮。但是在满足的四项及以上中,至少要有一条临床标准,一条化验标准,既要有症状,也要有血清学的异常。
在这十一条分类标准中,免疫学异常和高滴度抗核抗体更具有诊断意义。一旦出现免疫学异常,即使临床诊断不够条件,也应密切随访,以便早期诊断、早期治疗。
2019年欧洲/美国风湿病学会(EULAR/ACR)提出的系统性红斑狼疮分类标准比以往标准提高了敏感性和特异性。如下:
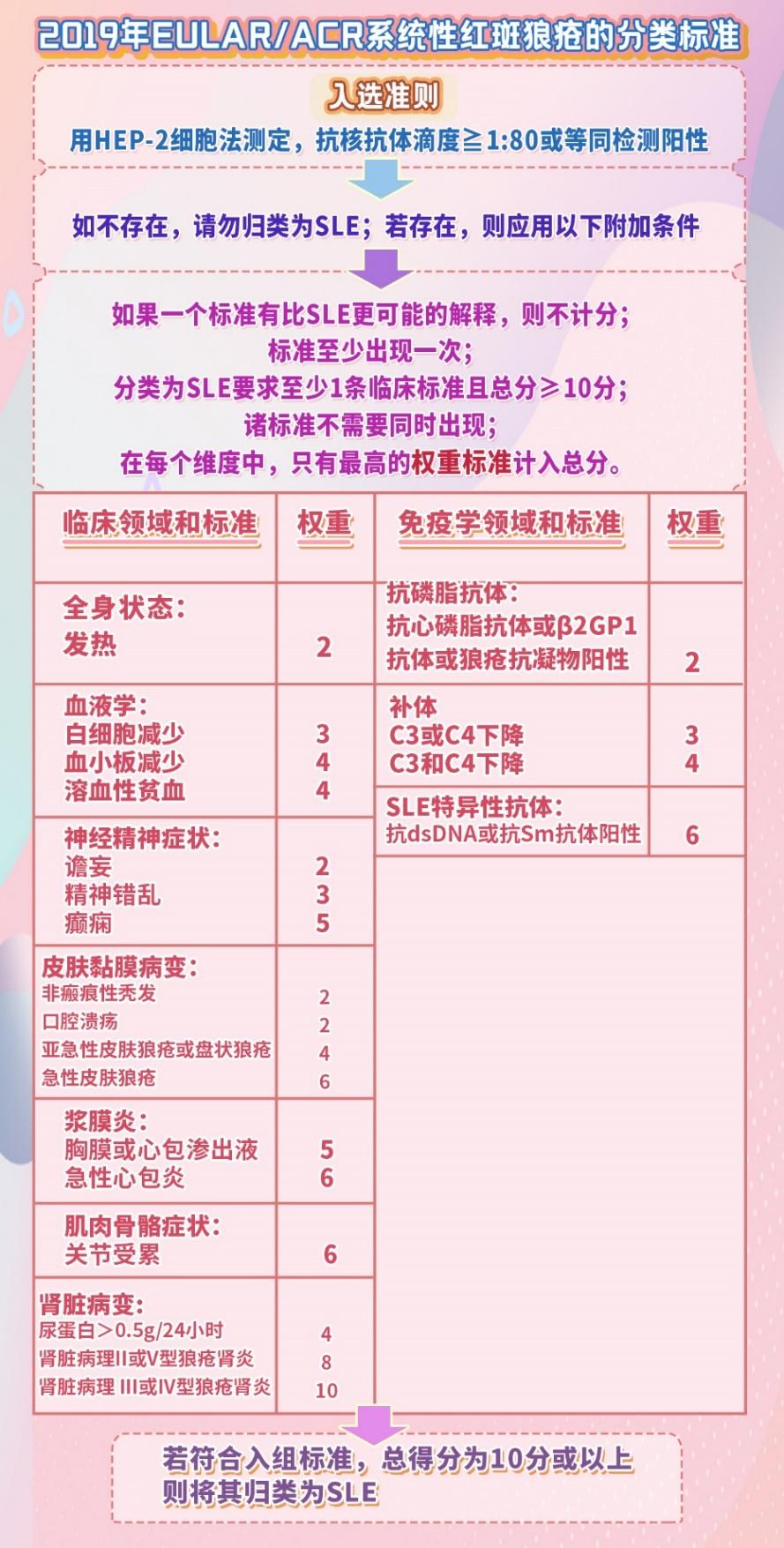
图3 原创版权图片,不授权转载







 扫码下载APP
扫码下载APP

 科普中国APP
科普中国APP
 科普中国
科普中国
 科普中国
科普中国