刚地弓形虫(Toxoplasma gondii Nicolle&Manceaux,1908 )是寄生于人和许多种动物的有核细胞,简称弓形虫,弓浆虫。引起人畜共患的弓形虫病(toxoplasmosis)。特别是在宿主免疫功能低下时致病,属机会致病原虫(opportunistic protozoan)。美国生物学家凯文·拉弗蒂提出的一个理论:猫身上的一种寄生虫传染到人身上后可以改变人的感觉和性格,而地球上几乎有半数人间接地感染了这种寄生虫,这种聪明的寄生虫可能在巨大的范围内改变了人类的文化。
概述简介刚地弓形虫是猫科动物的肠道球虫,1908年由法国学者Nicolle及Manceaux在北非刚地梳趾鼠的肝脾单核细胞内发现,虫体呈弓形,命名为刚地弓形虫。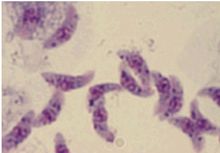
该虫呈世界性分布,人和许多动物都能感染,全世界有25%—50%受感染,中国阳性感染率为5%—20%,部分地区高达30%以上。
刚地弓形虫是一种重要的机会致病原虫(opportunistic protozoan),在宿主免疫功能低下时,可致严重后果。但是,该弓形虫只能在猫的胃里繁殖,有研究发现弓形虫感染可以潜在地影响人类的行为,甚至世界的文化。在2010年南非世界杯淘汰赛阶段的八场比赛中,全部都是弓形虫感染率高的国家获得了胜利。
现在,科学家用这种刚地弓形虫引发的免疫系统现象来治疗癌症,直接攻击肿瘤细胞。据研究人员介绍,虽然刚地弓形虫并不是业界唯一的唯一研究方向,但其独特的作用还是值得科学家深入的研究下去。来自达特茅斯-希契科克医疗中心的微生物学和免疫学教授盖索告诉我们,经过不断的实验和分析,已经找到了利用这种寄生虫来激活身体免疫系统来抵抗癌细胞的原理。他们首先让小白鼠感染了黑色素瘤和卵巢癌,然后分别在使其感染刚地弓形虫,最后经过了12天的培养后发现,肿瘤明显的缩小了,让小白鼠的生存时间大幅增加了,有超过90%的小白鼠存活了下来。特别是黑色素瘤,这种现代医学没有更好治疗方法的疾病居然在刚地弓形虫的“控制”下居然得到了很好的控制。其实感染刚地弓形虫非常容易,只要是温血动物都有可能感染。它让科学家都感到神奇的是能够控制寄主的免疫系统来免除自己被杀死和寄主被自己杀死。据研究分析之后发现,这种寄生虫可以释放CD8+T细胞,破坏病毒感染细胞和癌症细胞,这就是为什么小白鼠的癌细胞会被减弱,比现在的治疗程度足足好了六倍以上。不管这种寄生虫对癌细胞的治疗有多大的效果,它始终是对身体有害的,所以科研人员对刚地弓形虫进行了基因改良,让它不会对人体产生严重的影响,比如引发体内器官的炎症,从而导致其他病症。
形态特征弓形虫生活史包括滋养体、包囊、裂殖体、配子体和卵囊等5种形态,前两种形态见于中问宿主和终宿主体内,后三种形态见于终宿主体内。
1.滋养体包括速殖予和缓殖予。速殖了( tachyzoite)丰要寄牛于中间宿丰的有核细胞内,呈新月形,一端较尖,一端钝圆,大小为(4-7)U-mX(2~3)肛m。经Giemsa染色后,胞质蓝色,核紫红色位于虫体中央。在细胞内寄牛的虫体以内二芽、二分裂及裂体增殖3种方式增殖,一个细胞一般含有数个至十几个虫体,由宿主细胞膜包绕的虫体集合称为假包囊( pseudocyst)。
2.包囊寄生于中问宿主组织内,为圆形或椭圆形,直径5~100 um。外有一层囊壁,内含数个至数千个虫体,称缓殖子( bradyzoitc)。缓殖子与速殖子在形态上相似,但是虫体较小。
3.卵囊可随猫科动物的粪便排出体外,为圆形或椭圆形,大小10~12 um,有2层光滑透明的囊壁,囊内充满均匀的小颗粒。成熟卵囊内含2个孢子囊,每个孢子囊含有4个新月形的子孢子1。
生活病史弓形虫生活史复杂,需要两个宿主,分别进行无性生殖和有性生殖阶段:在猫科动物体内进行无性生殖和有性生殖,故猫是其终宿主兼中间宿主。在人及其他动物体内进行无性生殖,故人及其他多种动物为其中间宿主。有性生殖仅在猫科动物小肠上皮细胞内完成,称肠内期。无性生殖在中间宿主肠外组织、细胞内进行,称肠外期。弓形虫对宿主选择性不高,除哺乳动物外,还可寄生在鸟类、鱼类及爬行类动物体内。对组织的选择性不高,可寄生于除红细胞以外的几乎所有有核细胞。
1.在终宿主体内发育猫科动物捕食含包囊、假包囊的动物内脏、肉类,或食入被卵囊污染的食物后,虫体侵入小肠上皮细胞内发育增殖,经数代裂体增殖后,部分裂殖子发育为雌、雄配子体,继续发育为雌、雄配子并结合为合子,最后发育为卵囊。卵囊破坏上皮细胞落人肠腔,随粪便排出体外:
2.在中间宿主体内发育一中间宿主食入猫粪中的卵囊或动物肉类中的包囊、假包囊后,虫体穿过肠壁,随血液或淋巴液扩散至脑、心、肝、肺、肌肉等全身组织器官的有核细胞内发育增殖。当宿主免疫功能正常时,滋养体在细胞内增殖缓慢,形成包囊,包囊可存活数月或数年,甚至终生。当宿主免疫功能低下时,包囊破裂,缓殖子释出,侵入组织细胞内快速增殖,大量破坏组织细胞,引起临床症状甚至死亡:
另外,滋养体可经过破损的皮肤感染人体,受感染的孕妇在孕早期通过胎盘感染胎儿;亦有经输血或器官移植传播弓形虫的报道2。
致病详情致病机制1.致病机制 弓形虫的侵袭作用除与虫株毒力有关外,宿主的免疫状态亦起着重要作用,因此弓形虫病的严重程度取决于寄生虫与宿主相互作用的结果。根据虫体的侵袭力、繁殖速度及对宿主的致死率等,刚地弓形虫可分为强毒(I型)和弱毒(Ⅱ型)和野生动物(Ⅲ型)株系以及非典型株系(与I、Ⅱ、Ⅲ典型虫株不同),目前国际上公认的强毒株代表为RH株;弱毒代表为Beverley株,弓形虫Ⅲ型虫株毒力介于I、Ⅱ型之间,人类罕见感染;非典型基因型有别于前三种,其在孕妇妊娠晚期也可造成胎儿的严重危害。我国流行的优势基因型为chinese l型。
速殖子是弓形虫的主要致病阶段,以其对宿主细胞的侵袭力和在有核细胞内独特的内二芽殖法增殖破坏宿主细胞。从破损宿主细胞逸出的虫体又重新侵入细胞,引起淋巴细胞、巨噬细胞的浸润,导致组织的急性炎症和坏死。
缓殖子是引起弓形虫慢性感染的主要形式,包囊因缓殖子增殖而体积增大,挤压器官,使功能受到障碍。当人体免疫功能受损的包囊破裂,游离的虫体可刺激机体产生迟发性变态反应,形成肉芽肿病变。炎症后期的纤维钙化灶多见于脑、眼部等。人类感染弓形虫后,在免疫力正常情况下,多数无明显症状,用常规方法很难查到病原体,故称为隐性感染。但当机体免疫功能低下或使用免疫抑制药时可导致隐性感染复发或因播散性感染致死;近几年有报道艾滋病患者因患弓形虫脑炎而致死。
临床分类临床上弓形虫病有先天性和获得性弓形虫病之分。
先天性弓形虫病是孕妇在妊娠期感染弓形虫后,虫体经胎盘传给胎儿,可造成孕妇流产、早产、畸胎或死产,尤以早孕期感染,畸胎发生率高。多数情况下受染胎儿表现为隐性感染,但一些在出生后数月甚至数年才出现症状。据研究表明,弓形虫感染后婴儿出生时出现症状或发生畸形者病死率为12%,而存活者中80%有精神发育障碍,50%有视力障碍。以脑积水、大脑钙化灶、视网膜脉络膜炎和精神、运动障碍为先天性弓形虫病的典型症候。此外,可伴有全身性病变表现,在新生儿期即有发热、皮疹、呕吐、腹泻、黄疸、肝大、脾大、贫血、心肌炎、癫痫等。弓形虫的先天性感染是围生期医学上TORCH导致官内感染的重要危害因素。
获得性弓形虫病多数表现为隐性状态;极少数可因虫体侵袭部位和机体反应性的差异而呈现不同的临床表现。患者多数与职业、生活方式、饮食习惯有一定关系。弓形虫常累及脑、眼部,引起中枢神经系统异常表现,在免疫功能低下者,常表现为脑炎、脑膜脑炎、癫痫和精神异常;弓形虫眼病的主要特征以视网膜脉络膜炎为多见,成人表现为视力突然下降,婴幼儿可表现为对外界事物反应迟钝,也有出现斜视、虹膜睫状体炎、葡萄膜炎等,多见双侧性病变,视力障碍外常伴全身反应或多器官病损。隐性感染者,当患有恶性肿瘤、施行器官移植、接受免疫抑制药、放射治疗、细胞毒剂等医源性免疫受损情况下,如艾滋病患者等都可使隐性感染状态转为急性重症。据报道,在14 510例艾滋病患者中并发弓形虫脑炎者有508例,大多在2~8个月死亡。以往认为,弓形虫隐性感染对人类无明显损害。但近年来报道显示,弓形虫隐性感染时,脑内寄生的虫体可导致人类性格行为的改变3。
免疫能力在免疫功能健全的宿主,细胞免疫在保护性免疫中起主要作用,其中T细胞、巨噬细胞、NK细胞及其它细胞介导的免疫反应尤起主导作用。被致敏的T细胞能释放多种细胞因子,如 γ-干扰素(IFN-γ)、白介素-2(IL-2)等,参与免疫调节,激活巨细胞产生活性氧等从而抑制弓形虫速殖子在细胞内繁殖并杀死虫体。
人或动物受弓形虫感染后能激发特异性抗体。感染早期出现IgM和IgA升高,一月后为高滴度IgG所取代,并维持较长时间,能通过胎盘传至胎儿,但抗感染的免疫保护作用不明显。近有实验研究证明,特异抗体与速殖子结合,在补体参与下可使虫体溶解,或促进速殖子被巨噬细胞吞噬。
弓形虫在正常未被激活的巨噬细胞内寄生时形成纳虫泡,使虫体不能直接与胞内溶酶体结合,更不能有效地触动巨噬细胞产生活性氧,而使虫体能在细胞内发育与增殖,此为弓形虫的一种免疫逃避机制。
实验诊断病原学检查具确诊意义
1.涂片染色法 取急性期患者的体液、脑脊液、血液、骨髓、羊水、胸水经离 心后,沉淀物作涂片,或采用活组织穿刺物涂片,经姬氏染色后,镜检弓形虫滋养体。此法简便,但阳性率不高易漏检。此外也可切片用免疫酶或荧光染色法,观察特异性反应,可提高虫体的检出率。
心后,沉淀物作涂片,或采用活组织穿刺物涂片,经姬氏染色后,镜检弓形虫滋养体。此法简便,但阳性率不高易漏检。此外也可切片用免疫酶或荧光染色法,观察特异性反应,可提高虫体的检出率。
2.动物接种分离法 或细胞培养法查找滋养体。采用敏感的实验动物小白鼠,样本接种于腹腔内,一周后剖杀取腹腔液镜检,阴性需盲目传代至少3次;样本亦可接种于离体培养的单层有核细胞。动物接种和细胞培养是当前常用的病原查诊方法。
血清学试验鉴于弓形虫病原学检查的不足和血清学技术的进展,血清诊断已成为当今广泛应用的诊断手段。方法种类较多,主要有:
1.染色试验(dye test,DT)
为经典的特异血清学方法,采用活滋养体在有致活因子的参与下与样本内特异性抗体作用,使虫体表膜破坏不为着色剂美蓝所染。镜检见虫体不被蓝染者为阳性,虫体多数被蓝染者为阴性。
2.间接血凝试验(IHA)
此法特异、灵敏、简易,适用于流行病学调查及筛查性抗体检测,应用广泛。
3.间接免疫荧光接体试验(IFA)
以整虫为抗原,采用荧光标记的二抗检测特异抗体。此法可测同型及亚型抗体,其中测IgM适用与临床早期诊断。
4.酶联免疫吸附试验(ELISA)
用于检测宿主的特异循环抗体或抗原,已有多种改良法广泛用于早期急性感染和先天性弓形虫病的诊查。
现今将PCR及DNA探针技术应用于检测弓形虫感染,更具有灵敏、特异、早期诊断的意义。当前也开始试用于临床,限于实验室条件,国内尚不能推广应用。
流行病学流行概况流行概况 弓形虫病为人兽共患寄生虫病,人群感染相当普遍,呈世界性分布。据血清学调查,人群抗体阳性率在25%~50%,全球5亿一lo亿人被感染。在不同国家、不同地区、不同种族,弓形虫抗体阳性率差异很大。据报道,在20世纪80~90年代,欧洲中部一些国家的育龄妇女中的未生育者,弓形虫抗体阳性率在37%~58%;一些拉丁美洲国家为51%~72%;几内亚湾一些西非国家为54%一77%;而在东南亚、中国、朝鲜等国阳性率较低,为4%一39%。近30年内,欧美一些国家新生儿中弓形虫病儿为7%0~l%,而有些感染率较低的国家新生儿中弓形虫感染率为1/万~100/万。80年代后弓形虫病例报道逐渐增多。据我国弓形虫病流行病学调查结果,病例报道遍及14个省、市、自治区,感染率在o.33%~11. 76%,其中多属隐性感染。目前已证实许多哺乳类(>140种)、鸟类及爬行类动物均有自然感染,特别是一些与人关系密切的家畜如牛、羊、猪、犬、兔等,感染率相当高(53%~85%),其中猫和猫科动物感染率非常高,猪为家畜中感染率最高者;其他还包括家禽、禽蛋、鲜奶等,这些均可作为弓形虫感染的重要传染源。近年来,随着城市人口的增加,宠物饲
养(尤其是指猫)队伍不断扩大,加上忽略饮食卫生等原因,弓形虫感染的潜在危险极度加大。据调查有些地区农村猫的感染率可高达44. 89%,城市猫的感染率为19. 64%;农村犬的感染率为29. 54%,城市犬的感染率为11. 54%;猫和犬饲养者的弓形虫感染率为31. 41%。
造成弓形虫感染广泛流行的主要原因有:①生活史各阶段均有感染性;②中间宿主广泛,弓形虫可在终宿主间、中间宿主间、终宿主与中间宿主间互相感染;③滋养体、包囊具有较强的抵抗力;④包裹可在中间宿主组织内长期存活;⑤卵囊排放量大,且对外界环境抵抗力强。
流行因素(1)传染源:感染的动物为本病的传染源,感染弓形虫的猫和猫科动物,其粪便中有卵囊排出,是弓形虫病流行的主要传染源之一。感染弓形虫的其他动物也可作为传染源。按我国各地人群食用动物肉类的习惯,以猪(感染率4.0%~71. 4%)、牛(感染率o.2%一43.09《)最为重要;羊、犬、马、鹿、骆驼、驴等家畜,鸡、鸭、鹅等家禽和野禽,鼠、兔等动物都可作为传染源。孕妇可通过胎盘感染胎儿也具有传染源的意义。
(2)传播途径:包括胎儿在母体经胎盘而感染;或摄入未经煮熟的含有弓形虫的肉制品、蛋、乳类制品而感染;也可经皮肤、黏膜损伤处或经输血、器官移植而感染;接触被卵囊污染的土壤、水源亦为重要的传播途径。节肢动物(蝇、蟑螂)携带卯囊也有一定的传播意义。经口摄入卵囊污染的食物、饮用水,或含有活的速殖子、包囊的动物肉食,是人感染弓形虫的主要方式。弓形虫感染方式主要如下。
1)先天性感染:先天性感染是指妇女妊娠期间初次感染弓形虫,速殖子可经胎盘感染胎儿,也可由羊水经胃肠道造成感染。在妊娠13周以内,经胎盘传播给胎儿的概率较低,但一旦感染发生临床症状的危险率较高。妊娠13周后,随着妊娠时间的延长,经胎盘弓形虫传给胎儿的概率增加。
2)后天性感染:后天性感染的主要传播途径如下。①猫粪中排出的卵囊污染食物、水源,经口感染人体;②动物组织中的速殖子、包囊可经口感染人体,也可通过接触经皮肤伤口感染;③血液中的速殖子也可经输血、骨髓移植而感染人体。
3)实验室感染:实验室感染主要是操作不当,接触速殖子,虫体可经口、鼻、眼黏膜侵入;或经实验器械划破的皮肤、黏膜伤口感染人体。
(3)易感人群:人类对弓形虫均易感,无性别差异。弓形虫的感染率与职业、生活方式、饮食习惯密切相关。胎儿、婴幼儿、免疫缺陷者如肿瘤病和艾滋病惫者更易感,也容易使隐性感染转变为急性复发4。
防治原则1.药物治疗 对急性期患者应及时药物治疗,但迄今尚无理想的特效药物。目前常用的药物有:磺胺嘧啶与乙胺嘧啶、米诺环素与磺胺嘧啶联合用药效果较好;克林霉素、乙胺嘧啶加上TMP、克林霉素与螺旋霉素联合用药有一定疗效。其他药物还有多西环素(强力霉素)、罗红霉素等。螺旋霉素为孕妇应首选,其毒性小,组织内分布浓度高。疗程中适当配用
寄生于血液和组织中的原虫免疫增强剂,可提高疗效;也可选用一些中药及其提取物如甘草、厚朴、青蒿素、蒿甲醚、松萝酸等辅助治疗。
2.预防措施
(1)开展卫生宣传教育,增强对弓形虫预防知识的了解,大力提倡个人卫生、环境卫生的良好习惯。蔬菜和水果在食用前要彻底清洗,接触过肉制品的手、切肉后砧板、菜)),以及洗肉的水槽等要彻底清结。
(2)加强肉类检疫和饮食卫生,不吃生或半生的肉、奶制品;加强对家畜、家禽和可疑动物的监测和隔离。肉制品冷藏和高温处理可杀死动物肉中的弓形虫。食用的动物肉类应在-20℃低温保存后或加温至70℃以上方可食用;在调制肉馅过程中,严禁尝味及吞咽生肉馅。
(3)对孕妇定期作弓形虫常规检查,以防止先天性弓形虫病的发生。孕妇应定期作血清学监测;特别要注意避免接触猫、土壤和生肉;妊娠期间不要食烤肉类食品、生的或半生的蛋制品和奶类。
(4)科学养猫、加强养猫的管理。尽量避免猫钻入被窝、沙发等居所,采用烧煮过的食物喂饲猫,并定期清扫猫窝,
(5)加强对家畜、家禽和可疑动物的监测和隔离。
(6)疫苗预防:由于目前缺乏有效治疗和预防的药物,研制抗弓形虫疫苗非常重要。目前,研究发现弓形虫ROP16、PP2C、GRA16、GRA24 4种蛋白可以直接进入宿主细胞核,这些蛋白如何调控基因从而影响宿主细胞功能或者有疫苗价值有待于进一步探索。SAG3、MIC3、BAG1、ROP和GRA等分子与速殖子/缓殖子相互转换有关,是否具有应用价值有待进一步研究。而目前疫苗研究主要集中在抗速殖子P30、P35分子。例如,以亚单位疫苗弓形虫p30抗原与其他抗原或细胞因子联合制成的复合疫苗可使机体产生保护性免疫力,目前仍处实验阶段4。
本词条内容贡献者为:
张岩 - 副研究员 - 北京大学分子医学研究所




 扫码下载APP
扫码下载APP

 科普中国APP
科普中国APP
 科普中国
科普中国
 科普中国
科普中国